ÜBERLEGUNGEN ZUR REPATRIIERUNG VON PATIENTEN AUS NEUROCHIRURGISCHER SICHT - LESSONS LEARNED?
Considerations regarding repatriation of patients from a neurosurgical view – lessons learned?
Aus den Abteilungen Neurochirurgie¹ (Ärztlicher Direktor: Oberstarzt Prof. Dr. U. Kunz) am Bundeswehrkrankenhaus Ulm (Chefarzt: Generalarzt Dr. med. A. Kalinowski) und Anästhesie und Intensivmedizin² (Ärztlicher Direktor: Oberstarzt Dr. H. Lischke) am Bundeswehrzentralkrankenhaus Koblenz (Chefarzt: Generalarzt Dr. M. Zallet)
Gregor Freude¹, Uwe Max Mauer¹, Chris Schulz¹, Dennis Ritter², Ulrich Kunz¹
WMM, 59. Jahrgang (Ausgabe 3/2015; S. 77-81)
Zusammenfassung: Die Repatriierung nach Deutschland von neurochirurgisch verletzten oder akut erkrankten deutschen Soldaten und zivilen Patienten stellt einen sehr wichtigen Baustein in der Rettungskette dar. Nach der Erstversorgung, Stabilisierung und Diagnostik im Ausland muss im nächsten Schritt die Entscheidung über die weitere adäquate Therapie gefällt werden.
Bei neurochirurgischen Krankheitsbildern handelt es sich sehr häufig um Erkrankungen, die nicht alltäglich sind. Für die Beurteilung der folgenden Therapie ist die Einholung einer Fachexpertise sinnvoll. Gemeinsam sollte im Rahmen einer Risikobewertung entschieden werden, in welchem Zeitansatz und Umfang eine mögliche Operation durchgeführt werden muss und somit ggf. eine schnelle Repatriierung nach Deutschland sinnvoll ist. Um diese Einschätzung vorzunehmen, sollte die durchgeführte radiologische Diagnostik fachärztlich beurteilt werden, um dann das weitere Procedere festzulegen. Hierfür ist die Telemedizin sinnvoll. Bei zunehmenden multiresistenten Erregern ist die Hygienesituation mit zu berücksichtigen.
Schlüsselworte: Neurochirurgie – Repatriierung – Militärneurochirurgie – Schädel-Hirn-Trauma
Summary
Repatriation of patients (military and/or civilian) with neurosurgical injuries is a corner stone in the chain of treatment. After initial treatment including stabilization and diagnostics on scene the next step ist to decide on the appropriate further therapy.
Neurosurgical cases are usually not part of daily practice. To determine the best therapeutical procedures adequate expert opinion should be obtained. The decision on the best spectrum and timeline of neurosurgical interventions to be applied and consequently on the optimal timeframe for repatria-tion to Germany has to be based on a multidisciplinary risk analysis. Therefore, the results of radiological examinations have to be assessed by a neurosurgeon, possibly supported by telemedicine. The increasing risk of infections by multi-resistant bacteria has to be taken into account.
Keywords: neurosurgery – repatriation – military neurosurgery - craniocerebral injury
Einleitung
Die Bundeswehr beteiligt sich seit Jahrzehnten an verschiedenen Auslandseinsätzen. Initial geschah dies im Rahmen von humanitärer Hilfe, mittlerweile nach Änderung der sicherheitspolitischen Lage auch mit robustem Mandat (z. B. KFOR, OEF, ISAF). Bei diesen Einsätzen muss die medizinische Versorgung der Soldaten sichergestellt werden. Dabei gilt die Maxime des Sanitätsdienstes, den Soldaten im Falle einer Erkrankung, eines Unfalls oder einer Verwundung im Auslandseinsatz eine medizinische Versorgung zuteilwerden zu lassen, die im Ergebnis dem fachlichen Standard in Deutschland entspricht.
Gerade bei neurochirurgischen Krankheitsbildern kann nur bedingt eine Versorgung vor Ort erfolgen, die zu einem dem fachlichen Standard in Deutschland entsprechenden Ergebnis führt. Es ist nicht sinnvoll, eine hierfür erforderlich komplexe und technisch anfällige Ausrüstung in allen Einsatzszenarien vorzuhalten. Dies zeigen sowohl die aktuellen Zahlen aus dem ISAF Einsatz [11,15] als auch die Zahlen aus dem ersten und zweiten Weltkrieg [4]. Viel sinnvoller erscheint es, die neurochirurgische Expertise zu bündeln, um dann im Bedarfsfall zur Verfügung zu stehen.
Nach der Beurteilung des Krankheitsbildes muss gemeinsam entschieden werden, in welchem Zeitraum und in welcher Behandlungseinrichtung die weitere Versorgung durchgeführt werden soll. Hierfür bilden Anamnese und radiologische Bilddiagnostik die Grundlage. Anhand dieser Informationen kann dann das weitere Procedere besprochen und entschieden werden, in welche Einrichtung der Patient repatriiert wird. Für die Beurteilung der radiologischen Bildgebung ist in der Regel der Rückgriff auf eine funktionierende telemedizinische Anbindung nach Deutschland unverzichtbar.
Bis heute verfügt der Sanitätsdienst der Bundeswehr nicht über eine auswertbare Dokumentation/Datenbank, in welcher alle repatriierten Patienten (militärisch und zivil) erfasst sind. Es liegen lediglich Zahlen und Daten vor, die von verschiedenen Autoren individuell zusammengetragen wurden. In die Abteilung Neurochirurgie am Bundeswehrkrankenhaus Ulm werden dabei z. B. pro Jahr ca. 15 bis 20 Patienten repatriiert (zivil und militärisch). Auf Grund der fehlenden Gesamtdatenlage soll deshalb die Indikation zur Repatriierung an Hand einiger Fallbeispiele diskutiert werden.
Die Autoren behandelten in den verschiedenen Behandlungseinrichtungen ein breites Spektrum neurochirurgischer Krankheitsbilder (Schädelhirntraumata, Tumorerkrankungen, Wirbelsäulenpathologien, Verletzungen der peripheren Nerven) und nahmen selbst als begleitende Ärzte an zahlreichen Repatriierungen teil. Der Beitrag stützt sich deshalb u. a. auf langjährige eigene Erfahrungen und Erlebnisse.
Methode
Die Daten einer persönlich von Oberfeldarzt Ritter (BwKrhs Koblenz) geführten Repatriierungstabelle wurden analysiert. Aus dieser gehen im Zeitraum zwischen 2001 und 2013 insgesamt 116 neurochirurgische Repatriierungen hervor, die im Weiteren nach Diagnosegruppen klassifiziert wurden.
Im Rahmen einer retrospektiven Fallkontrollserie wurden Daten militärischer und ziviler neurochirurgischer Patienten, die entweder ins BwKrhs Ulm repatriiert wurden oder im Ausland zur Repatriierung anstanden, selektiert und als Fallbeschreibungen dargestellt.
Ergebnisse
Diagnoseverteilung
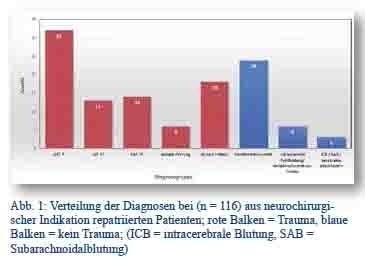
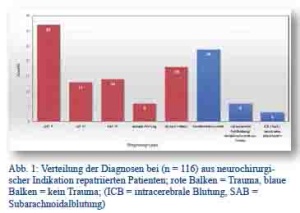
Die 116 Fälle aus der Dokumentation von Oberfeldarzt Ritter, in denen eine neurochirurgische Indikation vorlag, wurden soweit möglich gruppiert. Das Ergebnis zeigt Abbildung 1.
Fasst man Schädel-Hirn-Traumata (SHT) der Grade 1 bis 3 und – unabhängig vom Vorliegen einer neurologischen Symptomatik – spinale Traumata wie Prellungen und/oder Frakturen zusammen, so lag in 83 von 116 Fällen (71,6 %) eine Traumadiagnose zu Grunde. Die übrigen Diagnosen (Bandscheibenvorfall, Malformationen, Tumoren, spontane Blutungen und Infarktödem) waren in 33 von 116 Fällen (28,4 %) nicht durch ein Trauma bedingt. Von den 116 ausgewerteten Patienten waren nur 10 weiblich.
Die nachfolgend beschriebenen Fälle geben Bespiele aus den verschiedenen Diagnosegruppen.
Fallbeschreibungen
Fall 1:
Im Rahmen des Kosovoeinsatzes wurde 2008 ein bewusstloser Patient mit einem Glasgow Coma Scale (GCS) 3 und eingenässt vor seiner Stube aufgefunden. Die CT-Diagnostik zeigte kein Schädel-Hirn-Trauma. Es wurde der Verdacht auf eine Halswirbelsäulenfraktur gestellt. Weiterhin zeigte sich eine Etha-nolintoxikation. Die Röntgenbilder wurden nicht telemedizinisch befundet. Nach sofortiger Repatriierung nach Deutschland mittels Transall konnte der Patient zügig extubiert werden und verließ nach kurzem Aufenthalt das Krankenhaus.
Fall 2:
Im Rahmen der Operation “Wolf Pack“ (Chahar Darreh) im Dezember 2010 erlitt bei einem Feuergefecht ein Soldat (männlich, 23 Jahre) eine frontale Impressionsfraktur durch RPG-Beschuss. Nach taktischem Caseevac / Medevac mit anschließender Hubschrauberverlegung von Kunduz nach Masar-e-Scharif (MeS) wurde der Patient vor Ort operiert und nach Abwarten der ersten Wundheilung geplant nach Deutschland repatriiert.
Fall 3:
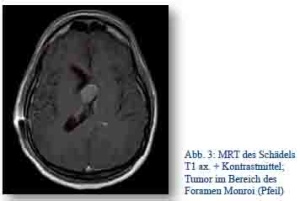
Auf der Fregatte Bremen im Indischen Ozean trübte im August 2012 ein Soldat (männlich, 26 Jahre) ein. Intubiert und beatmet wurde der Patient unter sehr schwierigen Bedingungen nach Mumbai transportiert. Dort zeigte sich in der radiologischen Diagnostik eine Kolloidzyste im Foramen Monroi mit konsekutivem Liquoraufstau. Nach der sofort durchgeführten Liquorableitung in Mumbai wurde der Patient unverzüglich mittels STRATAIRMEDEVAC2 (Airbus) repatriiert und in Deutschland die definitive Versorgung mit Entfernung des Hirntumors durchgeführt.
Fall 4:
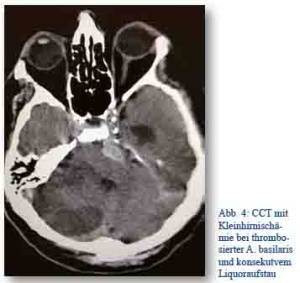
Im französischen Militärkrankenhaus am Kabul International Airport wurde im Juli 2013 ein bosnischer Mitarbeiter (männlich, 57 Jahre) einer Nichtregierungsorganisation mit einer Thrombose der Arteria basilaris eingeliefert. Diese wurde im Angio CCT diagnostiziert. Klinisch hatte der Patient eine Hemiparese rechts. Unter intensivmedizinischer Therapie stabilisierte sich der Zustand des Patienten. Am zweiten Tag kam es zu einer Schwellung der Kleinhirnhemispäre rechts, so dass die sofortige Anlage einer externen Ventrikeldrainage notwendig wurde. Im weiteren Verlauf musste der Patient cardiopulmonal reanimiert werden.
Die dringende Repatriierung ins Heimatland wurde forciert. Erschwerend kam hinzu, dass am Tag der Verlegung ein westlicher Botschaftsmitarbeiter (männlich, 38 Jahre) mit einem akuten subduralen Hämatom (konservative Therapie) ebenfalls verlegt werden musste. Somit waren zwei Repatriierungen an einem Tag erforderlich, was nur sehr eingeschränkt durch das zivile medizinische Rückholunternehmen durchgeführt werden konnte. Zwei Tage nach Ankunft in Belgrad verstarb der Patient mit der A. basilaris Thrombose.
Fall 5:
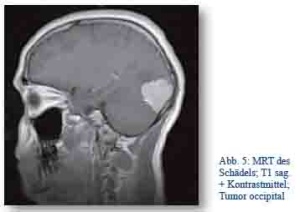
Am Logistikumschlagpunkt in Trabzon (Türkei) erlitt im Juni 2014 ein Soldat (männlich, 29 Jahre) erstmalig einen Krampfanfall. Nach Versorgung und MRT Diagnostik im örtlichen Krankenhaus stellte sich der Verdacht auf ein occipitales Meningeom. Daraufhin wurde die Indikation zur sofortigen Repatriierung mittels STRATAIRMEDEVAC (Airbus) gestellt und der Patient im weiteren Verlauf problemlos in Deutschland operiert. Postoperativ bestehen keine Defizite.
Fall 6:
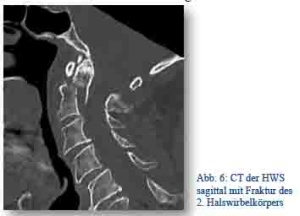
Ein deutscher Rentner (männlich, 69 Jahre) erlitt in Sri Lanka ein Schädel-Hirn-Trauma. Nach Erstversorgung, Stabilisierung und Diagnostik wurde durch eine Auslandskrankenversicherung die Indikation zur Repatriierung mittels Arztbegleitung in der Buisness Class gestellt. Eine Untersuchung der HWS erfolgte vor Ort nicht. Der Patient wurde der Abteilung Neurochirurgie des BwKrhs Ulm ohne vorherige Anmeldung und ohne cervikale Orthese übergeben. Erst bei der in Ulm durchgeführten CT Diagnostik zeigte sich eine komplexe Fraktur von HWK 1 und HWK 2. Es bestand kein neurologisches Defizit.
Diskussion
Der Langenstreckentransport von verletzten und verwundeten Personen stellt besondere Anforderungen an die Qualifikationen des Personals und das eingesetzte Material [6]. Es besteht ein deutliches Risiko für medizinische Zwischenfälle während des Transports [3]; trotz modernster Technik an Bord sind die Diagnostik- und Behandlungsmöglichkeiten im Vergleich zu einer Klinik eingeschränkt (z. B. kein CT oder MRT).
Weiter stellt der Langstreckenlufttransport Verletzter und Kranker eine sehr kostspielige und logistisch herausfordernde Aufgabe dar [12], die Lufttransportkapazitäten sind begrenzt [6]. Auch medizinisches Personal mit Qualifikation und Erfahrung auf diesem Gebiet steht nur mit begrenzten Ressourcen zur Verfügung.
Anhand der kurz dargestellten Fallbeispiele wird das Spektrum der möglichen neurochirurgischen akuten Erkrankungen deutlich, die eine Repatriierung erfordern (können), wobei die Krankheitsverläufe sehr unterschiedlich und komplex sind.
Begrenzte Ressourcen und potenzielle Gefährdung des Patienten während des Transportes machen eine Risikobewertung zwingend notwendig, die berücksichtigt, wie zeitkritisch die weitere Versorgung ist. Bei der Entscheidungsfindung im militärischen Einsatz spielt auch die aktuelle Lage vor Ort eine wesentliche Rolle. Bei engen Versorgungskapazitäten oder intensiver Gefechtstätigkeit im Einsatzgebiet kann es notwendig sein, für einen besonders raschen Abtransport der Patienten zu sorgen, u. a. auch um Behandlungskapazitäten freizumachen. Ebenso ist die Motivationslage der verbleibenden Soldaten zu berücksichtigen, wenn diese realisieren, dass im Falle einer Verwundung eine rasche Rückholung ins Heimatland durchgeführt wird.
Bei den Fallbeispielen muss aber auch diskutiert werden, wie zeitkritisch und mit welchem Aufwand eine Repatriierung notwendig war. Retrospektiv ist es dabei natürlich immer einfach, eine Situation anders zu beurteilen, als sich diese vor Ort und zu einer anderen Zeit darstellte.
Kommunikation und Telemedizin
Bei Fall 1 hätten die Bilder auch telemedizinisch in der Abteilung Neurochirurgie bzw.Radiologie eines BwKrhs vorgestellt werden können; im Konsil hätte man dann gemeinsam beraten und entscheiden können, den Patienten in Ruhe vor Ort zu extubieren, klinisch zu beurteilen und ggf. im weiteren Verlauf nach Deutschland zu verlegen.
Auch bei Fall 5 wäre eine geplante Rückholung, z. B. an Bord einer Linienmaschine mit Begleitung, möglich gewesen. Hier konnten ebenfalls keine MRT Bilder vor der Repatriierung telemedizinisch vorgestellt werden. Bei dem Patienten in Fall 2 kann das Vorgehen als ausgewogen und sinnvoll bewertet werden. Nach der Notfalloperation vor Ort konnte geplant die Repatriierung durchgeführt werden.
Auch Fall 6 unterstreicht eindrucksvoll die Notwendigkeit, dass vor einem Rücktransport zwingend der Kontakt zur aufnehmenden Abteilung gesucht werden muss. Gemeinsam mit dem aufnehmenden Arzt kann besprochen werden, welche weitere Diagnostik vor dem Transport noch erfolgen sollte.
Es bleibt beeindruckend, dass eine erhebliche HWS-Verletzung eine Woche lang nicht diagnostiziert wurde und der Patient auch ohne Immobilisierung keine neurologischen Defizite behielt. Es muss an dieser Stelle herausgestellt werden, dass beim schweren SHT sehr häufig auch zusätzlich eine Verletzung der HWS vorhanden ist. Daher ist in diesen Fällen eine CT-Diagnostik der HWS obligat [8].
Der Sanitätsdienst der Bundeswehr verfügt mit dem System STRATAIRMEDEVAC über einzigartige Möglichkeiten [9]. Bei Fall 3 kann postuliert werden, dass ein Überleben des Patienten ohne neurologische Defizite nur dadurch erreicht wurde, dass die gesamte Rettungskette perfekt funktionierte und frühzeitig neurochirurgische Expertise mit ins Boot geholt wurde [13]. Gemeinsam konnte das weitere Vorgehen so besprochen und festgelegt werden.
Fall 4 macht deutlich, wie schwierig es für zivile Krankentransportunternehmen sein kann, zwei schwer verletzte Patienten an einem Tag zu repatriieren. Auch hier fand zu keinem Zeitpunkt eine telemedizinische Beratung der Bilder statt.
Alle Fälle gemeinsam zeigen, dass eine funktionierende Telemedizinausstattung (Hard- und Software) mit eingewiesenem Personal eine Grundvoraussetzung ist, um die Indikation zur Repatriierung bei neurochirurgischen Patienten richtig zu beurteilen [1]. So können einerseits durch Vermeidung nicht notwendiger Flüge hohe Material- und Personalkosten eingespart werden; viel wichtiger ist aber, dass die neurochirurgische Expertise mit der Telemedizin “vor Ort“ geholt werden kann. Ist eine Kommunikation nicht gegeben, so findet auch keine Kooperation statt [11].
Aber auch der im Einsatz befindliche junge neurochirurgische Facharzt erfährt Hilfe und Unterstützung, indem er komplexe Sachverhalte mit erfahreneren Kollegen erörtern kann – ein wichtiges Element zur Optimierung der Patientenversorgung. Bei Fall 4 war dieses ein Problem. Im französischen Militärkrankenhaus am Kabul International Airport (KAIA) stand im Sommer 2013 nur eine Telemedizinleitung nach Frankreich zur Verfügung. Ein Radiologe war nicht vor Ort. Die fachärztliche endgültige Befundung der Bilder erfolgte in diesem Fall erst nach 3 Wochen [14].
Bilder eines Patienten mit SHT aus MeS konnten Anfang Juli 2013 ebenfalls nicht nach Deutschland transferiert werden, da es Mängel bei der Bedienung des Telemedizinsystems gab. Probleme resultieren dabei u. a. auch aus der noch bestehenden Heterogenität der Telemedizinsysteme. Allein am BWK Ulm gibt es aktuell vier verschiedene Telemedizinplattformen.
Beim Ausfall der Telemedizin muss schnell eine (behelfsmäßige) Alternative für eine Weiterleitung der Bilder gefunden werden. Diese Weiterleitung könnte im lebensbedrohlichen Notfall – unter Einhaltung der Anonymität – ggf. mittels privater Kommunikationsmittel (z. B. Dropbox) durchgeführt werden, sofern ein entsprechendes Telefonnetz vorhanden ist.
Als wichtig anzumerken ist weiter, dass bei Repatriierungen nach Festlegung des aufnehmenden BwKrh durch das PECC1 auch telefonisch direkt mit der aufnehmenden Abteilung Kontakt aufgenommen wird, um Details zur weiteren Behandlung zu klären (z. B. Vorhaltung von OP- und Intensivkapazitäten). Ein Update der Informationen kann dabei auch im Verlauf des Transports aus dem Luftfahrzeug erfolgen (Satellitenfunk). Es kommt vor, dass nicht alle Repatriierungen (militärisch und zivil) vorher angemeldet werden, was bei Eintreffen des Patienten mitunter zu erheblichen Anstrengungen hinsichtlich personeller und bettentechnischer Umplanungen führt.
Hygienerisiken
Die Verbreitung multiresistenter bakterieller Krankheitserreger rückt zunehmend in den Fokus. Insbesondere in den südeuropäischen Ländern sowie in tropischen und subtropischen Gebieten kommen diese gehäuft vor (siehe Beitrag von Frickmann et al. in diesem Heft); auch die Einsatzlazarette der Bundeswehr sind davon betroffen [10]. Aus diesem Grund müssen bei der Repatriierung von (zivilen und militärischen) Patienten Möglichkeiten zur initialen Isolierung im aufnehmenden Krankenhaus vorhanden sein, was im Vorfeld am einfachsten im direkten Kontakt mit der aufnehmenden Station zu klären ist. Die Isolierung ist zumindest so lange aufrecht zu erhalten, bis negative Keimnachweise vorliegen. Hier können entsprechende Erstabstriche aus den Indikatorregionen (Nase, Leiste, Enddarm, etc.) und insbesondere aus der Operationswunde, die schon im Einsatzland gewonnen und dem Patienten mitgegeben oder im Optimalfall sogar schon vor Ort mikrobiologisch aufgearbeitet werden, sehr hilfreich sein.
Einsatzregister
Auswertbare vollständige Daten, die Aussagen zu Anzahl und Diagnose bei Repatriierungen bereitstellen, existieren bisher nicht. Deshalb musste für diese Arbeit auf persönliche Aufzeichnungen von Anästhesisten und Neurochirurgen zurückgegriffen werden. Dieses Defizit unterstreicht erneut die Notwendigkeit der Etablierung eines Einsatzregisters, welches jetzt schrittweise realisiert wird. Hierbei müssen dann auch alle Repatriierungen einschließlich wesentlicher medizinischer Daten und vor allem auch der weitere Verlauf bis zu den Rehabilitationsergebnissen erfasst werden [5, 7]. Aus einem solchen Einsatzregister wird dann ein kontinuierlicher Optimierungsprozess auch für neurochirurgische Entscheidungen und Maßnahmen abzuleiten sein.
Schlussfolgerungen
Aufgrund der unterschiedlichen Krankheitsverläufe bei neurochirurgischen Krankheitsbildern kann kein standardisiertes Vorgehen hinsichtlich einer Repatriierung definiert werden.
Wichtig ist die frühzeitige Einholung der neurochirurgischen Expertise aus dem Heimatland.
Die aufnehmende neurochirurgische Abteilung muss über die Kommunikation auf den formalen auf den Transport fokussierten Meldewegen hinaus zwingend vorab direkt und detailliert informiert werden, damit die benötigten Ressourcen und Kapazitäten zur Aufnahme und Behandlung rechtzeitig geschaffen werden können.
Die vorhandene radiologische Diagnostik sollte per Telemedizin übertragen werden. Dafür ist eine funktionierende Telemedizin notwendig. Regelmäßige Übertragungsübungen zwischen Einsatz- und Heimatland erhöhen die Sicherheit im Umgang mit dem System und müssen deshalb erfolgen.
Die strikte Einhaltung der aktuell gültigen Hygieneleitlinien bekommt vor dem Hintergrund zunehmender Resistenzentwicklung auch und gerade bei der Repatriierung von Patienten eine zunehmende Bedeutung.
Die alsbaldige Etablierung eines Einsatzregisters ist – wie in den anderen Fachdisziplinen – auch für die Weiterentwicklung neurochirurgischer Entscheidungs- und Behandlungsprozesse von herausragender Wichtigkeit.
2STRATAIRMEDEVAC = Strategic Aeromedical Evacuation (strategischer Lufttransport von Patienten, d. h . Transport aus dem Einsatzland in das Heimatland oder ein anderes Land außerhalb des Einsatzgebietes, i. d. R. in eine Einrichtung der Behandlungsebene 4 zur endgültigen Behandlung)
Literatur:
- Angileri FF, Cardali S, Conti A, Raffa G, Tomasello F. Telemedicine-assisted treatment of patients with intracerebral hemorrhage. Neurosurg Focus 2012 Apr; 32(4): E6
- Bolte M, Wilke D. Grundlagen der Telemedizin. Wehrmedizin und
- Wehrpharmazie 3/2001 12-21
- Dewhurst AT, Farrar D, Walker C, Mason P, Beven P, Goldstone JC. Medical repatriation via fixed-wing air ambulance: a review of patient characteristics an adverse events. Anesthesia 2001 Sep; 56(9): 882-7
Bildquellen:
Abbildung 2 (a und b): Einsatzlazarett Masar-e-Scharif (AFG)
Abbildung 4: Role 2 Military Hospital KAIA, Kabul (AFG)
Abbildung 3, 5, 6: Bundewehrkrankenhaus Ulm
Abb. 1: Verteilung der Diagnosen bei (n = 116) aus neurochirurgischer Indikation repatriierten Patienten; rote Balken = Trauma, blaue Balken = kein Trauma; (ICB = intracerebrale Blutung, SAB = Subarachnoidalblutung)
Abb. 2: a) CCT mit links frontaler Impressionsfraktur; b) RPG-Splitter
Abb. 3: MRT des Schädels T1 ax. + Kontrastmittel; Tumor im Bereich des Foramen Monroi (Pfeil)
Abb. 4: CCT mit Kleinhirnischämie bei thrombosierter A. basilaris und konsekutivem Liquoraufstau
Abb. 5: MRT des Schädels; T1 sag. + Kontrastmittel; Tumor occipital
Abb. 6: CT der HWS sagittal mit Fraktur des 2. Halswirbelkörpers
Datum: 31.03.2015
Quelle: Wehrmedizinische Monatsschrift 2015/3