Wenn im Dienst die Augen zufallen – zwei Fälle von Tagesschläfrigkeit
Aus der Abteilung Neurologie (Leitender Arzt: Oberstarzt Dr. T. Duwe) des Bundeswehrkrankenhauses Hamburg (Chefarzt: Generalarzt Dr. J. Hoitz)
Drooping Eyelids when on Duty – Two Cases of Daytime Sleepiness
Zusammenfassung
Hintergrund: Schlafstörungen mit daraus resultierender -Tagesschläfrigkeit haben erhebliche Auswirkung auf das Berufs- und Sozialleben und können – zumal im militärischen Rahmen – erhebliche Risiken für den Betroffenen und sein Umfeld mit sich bringen. Eine Abklärung möglicher Ur-sachen ist deshalb erforderlich.
Fallbeschreibung: Bei zwei männlichen Patienten (52 bzw. 32 Jahre alt) bestand eine ausgeprägte Tagesschläfrigkeit mit Einschlafattacken bzw. -neigung. Als Ursachen stellten sich eine Narkolepsie – durch Gabe von Modafinil therapiert – bzw. ein verhaltensbedingter chronischer Schlafmangel heraus, der durch schlafhygienische Maßnahmen zu beheben war.
Diskussion: Tagesschläfrigkeit mit Einschlafattacken („Sekundenschlaf“) sind häufige Unfallursachen im Straßenverkehr und können u. a. bei der Berufsausübung zu katastrophalen Fehlern führen. Gerade wegen dieser möglichen Konsequenzen ist eine schlafmedizinische Abklärung von Tagesschläfrigkeit zwingend geboten, um organische Ursachen wie Narkolepsie, Schlaf-Apnoe sowie psychiatrische und/oder internistische Erkrankungen von verhaltensbedingtem chronischen Schlafmangel zu differenzieren und eine zielgerichtete Therapie einzuleiten. Eine Dunkelziffer nicht entdeckter Narkolepsien macht insbesondere im militärischen Umfeld Präventivmaßnahmen erforderlich. Sozial- und arbeitsmedizinische Aspekte sowie die Frage nach der Dienst- und Verwendungsfähigkeit als Soldat sind zu berücksichtigen.
Schlussfolgerungen: In den meisten Fällen kann Tagesschläfrigkeit durch gezielte medikamentöse, apparative oder verhaltenstherapeutische Maßnahmen nachhaltig gebessert werden, so dass der Beruf – auch als Soldat – wieder oder weiter ausgeübt werden kann. Neben der Erkennung und Behandlung organischer Ursachen kommt der Prävention von Schlafmangel durch eine „schlafhygienisch“ geeignete Dienstgestaltung eine erhebliche Bedeutung zu. Ein Sekundenschlaf-Präventionsprogramm kann hierbei Hilfestellung geben und eine verbesserte Lebensqualität bewirken
Schlüsselwörter: Hypersomnie, Narkolepsie, Kataplexie, Schlaf-Apnoe, Schlafstörung, Schläfrigkeitsdiagnostik, Sekundenschlaf-Präventionsprogramm
Summary
Background: Sleep disorders with resulting excessive daytime sleepiness (EDS) have a severe impact on occupational- and social life and can cause severe risks for the affected person itself and its environment – particularly so in a military setting. An evaluation of the underlying causes is essential.
Case description: Two male patients (age 52 and 32) suffered from EDS, potentially associated with episodes of falling asleep suddenly. In one case (52y), symptoms were based on a narcolepsy that could be treated with Modafinil®. The other patient (32y) suffered from behavioral chronic sleep deprivation that could be treated by improvement of sleep hygiene.
Discussion: EDS associated with falling asleep momentarily (“microsleep“) is often the cause for traffic accidents and can lead to catastrophic errors during professional activities. Due to these potential consequences, an examination in a sleep medicine center is essential in order to differentiate between organic causes of EDS (e.g. narcolepsy, sleep-apnea, psychiatric disorders or internal diseases) and chronic behavioral sleep deprivation to decide about the appropriate therapy. An estimated number of undetected cases of narcolepsy requires preventive measures, especially in a military setting. Social- and occupational medicine aspects as well as fitness for military duty must be considered.
Consequences: In most cases, EDS can be improved or successfully treated by medication, instrument-based procedures or behavioral therapy so that patients – likewise soldiers – can return to their occupation. In addition to detection and treatment, a prevention of sleep deprivation by appropriate sleep hygiene (“sleep-work-balance“) is essential. A microsleep-prevention-program can assist patients and improve their quality of life.
Keywords: EDS, hypersomnia, narcolepsy, cataplexy, sleep apnea, sleep disorder, sleepiness diagnostic, microsleep-prevention-program
Hintergrund
Schlafstörungen, unabhängig von ihrer Ursache, mit daraus resultierender Tagesschläfrigkeit haben für den Betroffenen erhebliche Konsequenzen. Einerseits ist sein Privatleben nachhaltig eingeschränkt: So fehlt ihm die Kraft zur Freizeitgestaltung, für die Pflege des Freundeskreises und zum Betreiben von -Hobbies. Bei deutlicherer Ausprägung der Symptomatik ist die Eignung zur aktiven Teilnahme am Straßenverkehr nicht gegeben. Andererseits hat der Erkrankte berufliche Nachteile: Durch eingeschränktes Leistungsvermögen, ggf. sogar beobachtetes Einschlafen am Arbeitsplatz, sinkt das Ansehen bei Vorgesetzten und im Kollegenkreis sowie seine berufliche Perspektive. Die Häufigkeit der Neigung zur verstärkten Tagesschläfrigkeit liegt in der Allgemeinbevölkerung bei 4 - 9 % [8, 50].
Von Soldaten – und damit von einem zumeist jüngeren Patientenklientel – werden die hypersomnischen Beschwerden oftmals nicht als potenziell gefährlich und krankheitswertig empfunden sowie zudem aus Angst vor negativen Konsequenzen im Hinblick auf die berufliche Karriere nicht ausreichend deutlich zum Ausdruck gebracht. Eine sichere Einordnung des Krankheitsbildes durch den Truppenarzt ist darum häufig nicht möglich, wenn sich ein Soldat wegen „Tagesmüdigkeit“ oder „Tagesschläfrigkeit“ vorstellt. Diese nachvollziehbare „diagnostische Unsicherheit“ hat in den letzten Jahren zu einer vermehrten Anzahl von Soldaten geführt, die zur fachärztlichen Begutachtung bei entsprechender Symptomatik durch den Truppenarzt in die Schlafsprechstunde des Bundeswehrkrankenhauses (BwKrhs) Hamburg eingesteuert wurden.
An zwei Fallbeispielen soll die Bandbreite möglicher Ursachen von Tagesschläfrigkeit erörtert werden.
Falldarstellung
Patient 1
Anamnese
Ein 52-jähriger Stabsoffizier wurde zur Abklärung einer erheblichen Tagesschläfrigkeit mit imperativen Einschlafattacken überwiesen. Diese zeigten sich insbesondere bei monotonen Tätigkeiten und wiesen eine Dauer von 15 - 30 Minuten auf. Er gab zudem belastende Durchschlafstörungen mit drei- bis viermaligem nächtlichem Erwachen und einer Gesamtschlafdauer von sechs Stunden an. Der Schlaf sei keineswegs erholsam; bereits nach dem Aufstehen fühle sich der Patient „erschlagen“. Affektiver Tonusverlust der Muskulatur im Sinne unkontrollierter Stürze bei Freude, Trauer, Wut usw. wurde nicht beschrieben, wohl aber eine unwillkürliche „Verkrampfung“ der Muskulatur und ein Gefühl des „Weichwerdens“ der Extremitäten beim Lachen. Schlaflähmungen und hypnagoge Halluzinationen wurden verneint. Vor Jahren sei eine Abklärung in einem Schlaflabor erfolgt und der Verdacht auf eine schlafbezogene Atmungsstörung gestellt worden. Eine daraufhin eingeleitete Überdruck-therapie mittels CPAP[1]-Gerät habe keine Besserung bewirkt.
Befunde
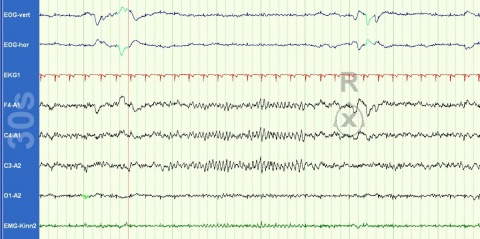
Der multiple Schlaflatenztest wies mehrfache SOREM (Sleep-Onset-Rapid-Eye-Movement)-Phasen auf [29]; der Hypocretinspiegel im Liquor war mit 44 pg/ml (Normalwert: >110 pg/ml) deutlich erniedrigt, der weitere Liquorbefund, inklusive der Erregerdiagnostik, war nicht wegweisend.
Passend zu der von dem Patienten beschriebenen Monotonieintoleranz und erhöhten Einschlafneigung zeigte sich die Vigilanztestung hoch auffällig: Der PUI (Pupillenunruheindex) in der Pupillografie lag bei 13,8 (Normalwert: <6,6), in den Testverfahren SLEEP® und Vigil® lagen die erreichten Prozentränge zwischen 4 und 20. Dabei weist in diesen Tests ein Prozentrang bis 15 auf eine unterdurchschnittliche Ausprägung, ein Prozent-rang zwischen 16 und 84 auf eine durchschnittliche und eine Einordnung ab 85 auf eine überdurchschnittliche Leistung hin [47].
Diagnose/Differenzialdiagnose
Unter dem klinischen Verdacht einer führend monosymptomatischen Narkolepsie im Sinne einer übermäßigen Tagesschläfrigkeit, die mit ungewollten („imperativen“) Einschlafattacken vergesellschaftet ist und zudem Zeichen einer beginnenden Kataplexie aufweist, erfolgte die weitere Diagnostik, die den Verdacht einer Narkolepsie bestätigte:
Wegweisend für die Diagnose waren – neben der Anamnese – die sich in der nächtlichen Polysomnografie und im multiplen Schlaflatenztest mehrfach darstellenden SOREM-Phasen, der erniedrigte Hypocretinspiegel im Liquor und der Ausschluss einer andersartigen schlafbezogenen Erkrankung.
Therapie
Der Patient wurde umfassend über seine Erkrankung, Behandlungsmöglichkeiten und soziale Konsequenzen aufgeklärt. Auch auf die Notwendigkeit einer sinnvollen Tagesstrukturierung wurde er hingewiesen. Es galt, Tätigkeiten mit Schlafentzug zu vermeiden und eine Schlafhygiene mit ausreichendem Nachtschlaf und kontinuierlich gleichförmigen nächtlichen Schlafzeiten einzuhalten. Ebenso wurde er über die unterstützende Wirkung kurzer „Tagesnickerchen“ (Dauer maximal 30 Minuten, besser nur zehn Minuten, auch wiederholt während des Tages) sowie auf die symptomverstärkende Wirkung von Alkohol hingewiesen.
Leitliniengemäß [28] empfahlen wir eine symptomatische Therapie mit Modafinil, beginnend mit einer Dosis von 100 mg morgens und steigerten im Verlauf auf 200 mg/Tag. Zum Ausschluss relevanter Nebenwirkungen erfolgten EKG-Kontrollen, Blutdruckmessungen und wiederholte Blutbild-, Leber- und Nierenwertbestimmungen. Zudem rieten wir zum Führen eines Tagebuches bezüglich der subjektiv empfundenen Tagesschläfrigkeit und der Häufigkeit der imperativen Einschlafattacken unter Therapie.
Primär war gemäß den Begutachtungsleitlinien für Kraftfahreignung [6] diese nicht gegeben. Die Erkrankung bedeutete für den Soldaten keine Einschränkung seiner damaligen dienstlichen Tätigkeit: Er war überwiegend mit Bürotätigkeiten betraut, ein Einsatz mit möglicher Eigen- und Fremdgefährdung, für den es aus wehrmedizinischer Sicht keine Freigabe gegeben hätte, war nicht vorgesehen.
Verlauf
Es erfolgen bis zum heutigen Tag quartalsweise Wiedervorstellungen in unserer Schlafsprechstunde. Bei diesen beschreibt der Patient, in Einklang mit seinen Aufzeichnungen im Symptom-Tagebuch, einen deutlichen Rückgang seiner Tagesmüdigkeit: Er fühle sich fitter, sei über Tage deutlich leistungsfähiger; der Schlaf wird als erholsamer beschrieben. Er könne abends wieder gut Fernsehfilmen folgen, wobei er vor der Therapie regelhaft eingeschlafen sei. Ungewollte Einschlafattacken über Tage kämen nicht mehr vor. Die positive Selbstdarstellung wird von der Ehefrau des Patienten bestätigt. Zudem normalisierten sich unter der Medikation in sehr erfreulicher Weise die Ergebnisse der Testdiagnostik.
Patient 2
Anamnese
Ein 32-jähriger Oberfeldwebel wurde wegen einer über-dauern-den und subjektiv seine Lebensqualität nachhaltig beeinflussenden erhöhten Tagesmüdigkeit überwiesen. Er gab an, dass diese seit mindestens zwölf Monaten bestehe und in ihrer Ausprägung progredient sei. Eine Einschlafneigung in Situationen mit Monotoniehäufung wurde beschrieben, er habe sich dem Einschlafen aber durch willentliche Anstrengung zumeist widersetzen können. Der Schlaf wurde als „tief“ beschrieben, allenfalls werde er durch einen nächtlichen Toilettengang kurz unterbrochen. Nach dem Aufstehen fühlte sich der Patient nicht erholt. Er schlief im Durchschnitt 6 Stunden/Nacht, was ihm „reiche“. Er sei „schon immer“ mit wenig Schlaf ausgekommen. Im Urlaub habe er zwar etwas länger geschlafen, jedoch ohne sich erholt zu fühlen.
Befunde
Die durchgeführte Organdiagnostik war nicht wegweisend. Mittels Polysomnografie konnte eine relevante organgebundene schlafbezogene Erkrankung (z. B. atmungs- oder schlafgebundene Bewegungsstörung) ausgeschlossen werden, eine Kernspintomografie des Neurocraniums ergab einen Normbefund, die Liquordiagnostik einschließlich der Bestimmung des Hypocretinspiegels war nicht auffällig verändert; weitere serologische Untersuchungen ergaben keinen Hinweis auf eine Stoffwechselerkrankung, wie beispielsweise auf eine Schilddrüsenfunktionsstörung, Diabetes mellitus, Morbus Cushing, Akromegalie oder Hepato-/Nephropathie. Der Patient nahm keine relevanten Medikamente ein. Die Vigilanztestung einschließlich Pupillografie bestätigte die angegebene Monotonie-intoleranz, passend dazu zeigte der Multiple Wachbleibetest eine verkürzte Einschlaflatenz, die im Mittel bei 4,5 min (Einschlaflatenzen < 13 min werden als pathologisch gewertet) lag [29]. Der Multiple Einschlaflatenztest wies keine -SOREM---Perioden auf, welche hinweisend auf eine Narkolepsie gewesen wären [29]. Aus psychiatrischer Sicht lag auch keine atypische Depression vor.
Diagnose
In der Zusammenschau von Anamnese und nicht wegweisenden Organbefunden erschien eine Hypersomnie im Sinne eines verhaltensbedingten Schlafmangelsyndroms die wahrscheinlichste Diagnose, also eine verstärkte Tagesschläfrigkeit, die durch ein chronisch aufgestautes Schlafdefizit bedingt ist.
Therapie
Nach ausführlicher Besprechung aller Befunde und Aufklärung des Patienten über die Verdachtsdiagnose wurden verhaltenstherapeutische Maßnahmen erörtert. Insbesondere wurde auf die Wichtigkeit einer Anpassung der nächtlichen Schlafdauer auf zumindest acht Stunden hingewiesen. Der Patient wurde zum Führen eines Schlafkalenders motiviert und gebeten, diesen zu den Arztterminen mitzubringen.
Verlauf
Bei der ersten Wiedervorstellung nach 4 Wochen beschrieb der Patient nur eine geringe Besserung. Eine Auswertung des Schlafkalenders ergab, dass die Ausweitung der Schlafdauer nicht im empfohlenen Maße erfolgt war. Er begründete dies mit einer eingeschränkten Erfolgserwartung, zudem „brauche“ er die Wachstunden als Prüfungsvorbereitung (Abendschule). Deshalb erfolgte ein Motivationstraining, welches dann auch regelmäßig zum Bestandteil der weiteren Wiedervorstellungen wurde. Nach zähem Ringen um Einsicht war eine Anhebung der Schlafzeit auf zumindest 7,5 Stunden/Nacht möglich. Hiervon profitierte der Patient auch objektiv: Er fühlte sich deutlich erholter und leistungsfähiger und konnte seinen außerdienst-lichen Abendaktivitäten immer besser nachkommen, so dass er schließlich für sich die Notwendigkeit der überdauernd angepassten Schlafdauer verinnerlichen konnte.
Diskussion
Sozialmedizinische und forensische Konsequenzen von Tagesmüdigkeit
Tagesmüdigkeit, häufig mit imperativen Einschlafattacken einhergehend, hat erhebliche sozialmedizinische Folgen. Ferner muss auch die forensische Bedeutung dieser Symptomatik im Blick behalten werden.
Müdigkeit als Unfallursache im Straßenverkehr
Wer unausgeschlafen den Tag beginnt, erhöht sein Unfallrisiko um ein Vielfaches – vor allem, wenn der Schlaf unerwartet kommt und im Sinne des Sekundenschlafes gegen den Willen des Betroffenen und teilweise ohne Vorboten einsetzt. Zahlreiche Untersuchungen belegen, dass infolge Schläfrigkeit am Steuer mehr tödliche Unfälle auf deutschen Straßen am Steuer auftreten als infolge alkoholbedingter Einschränkung der Fahrtüchtigkeit. Eine vielfach zitierte Studie des Versicherungsunternehmens des HUK-Verbandes von 1991 führt etwa 25 % aller tödlichen Unfälle auf bayrischen Autobahnen auf Schläfrigkeit am Steuer zurück [26]. Weitere Studien und Befragungen von Verunglückten im Straßenverkehr zeigen ebenfalls, dass Schläfrigkeit am Steuer die am häufigsten feststellbare – und vermeidbare – Ursache von Unfällen ist [7, 44, 49].
Das relative Risiko für Verkehrsunfälle bei Erkrankungen, die mit verstärkter Tagesschläfrigkeit einhergehen können (z. B. Schlafapnoe/Narkolepsie), ist im Vergleich zum Normkollektiv um den Faktor 3,71 deutlich erhöht. Im Gegensatz dazu ist das Unfallrisiko bei Verkehrsteilnehmern mit eingeschränktem Sehvermögen (Faktor 1,09) oder Alkoholismus (Faktor 2,00) deutlich geringer [15]. Dabei ist zu bedenken, dass die Dunkelziffer der Unfälle, die durch Tagesschläfrigkeit verursacht werden, deutlich höher geschätzt werden muss. Selten wird eingestanden, aus bloßer Übermüdung einen Unfall verursacht zu haben. Diese Unfallursache zählt zu den schwerwiegendsten Verkehrsverstößen und wird vor Gericht zumeist als „grobe Fahrlässigkeit“ eingestuft und – somit dem Fahren unter Alkoholeinfluss gleichgestellt.
Wurde eine Tagesmüdigkeit verursachende Erkrankung zuvor ärztlich diagnostiziert und der Betroffene über seine fehlende Fahrtauglichkeit aufgeklärt, werden bei einem Unfall häufig Regressansprüche durch die Versicherungen geltend gemacht. Die aktuellen Begutachtungsleitlinien zur Kraftfahreignung schließen die Fahreignung bei einer unbehandelten oder therapierefraktären schweren Tagesschläfrigkeit aus. Zugleich gilt aber, dass bei „erfolgreich behandelter Tagesschläfrigkeit, welche durch erneute Begutachtung dokumentiert werden muss“, die Fahreignung wieder besteht [6].
Arbeitsfehler durch Müdigkeit
Unfälle, die durch Übermüdung verursacht werden, führen in Deutschland zu Folgekosten von etwa zehn Milliarden Euro pro Jahr [19]. Fehler am Arbeitsplatz, bedingt durch Tagesschläfrigkeit, werden in Zusammenhang mit zahlreichen Katastrophen gebracht. Als ein Beispiel sind die Reaktorunfälle von Tschernobyl (1986) und Three Mile Island (1979) sowie die Chemiekatastrophe von Bophal (1977) zu nennen. Auch die Havarie des Tankschiffes Exxon Valdez (1989), das Kentern der Fähre Herald of Free Enterprise bei der Ausfahrt aus dem Hafen von Zeebrügge (1987) werden auf müdigkeitsbedingte menschliche Fehler zurückgeführt. Hinweisend dafür sind einerseits die Uhrzeiten (die Unfälle ereigneten sich jeweils in den frühen Morgenstunden) und andererseits die Begleitumstände [19].
Auch Unfälle am Arbeitsplatz infolge Schlafstörungen und Schläfrigkeit sind häufig [12]. Nach einer schwedischen Studie des Stressforschers ÅKERSTEDT von der Universität Stockholm schlafen 7 % aller Arbeitnehmer/innen mindestens einmal pro Monat ungewollt am Arbeitsplatz ein; in der Freizeit sogar 23 % [1]. Auch im militärischen Umfeld kann Schläfrigkeit gravierende Auswirkungen auf Leistungsfähigkeit und im Extremfall auf Gesundheit und Überleben ganzer Einheiten haben [4].
Häufige Ursachen von Tagesschläfrigkeit
Die häufigste Ursache der Tagesschläfrigkeit ist das obstruktive Schlafapnoesyndrom mit dem Hauptrisikofaktor einer Adipositas. Neben einer Gewichtsabnahme bedarf es hierbei gehäuft einer nächtlichen Überdrucktherapie (CPAP) [11]. Des Weiteren führen periodische Bewegungsstörungen im Schlaf zu gehäuften Schlafunterbrechungen (micro arousals), welche die Schlafarchitektur zerstören und den Schlaf als nicht erholsam erleben lassen. Hirnerkrankungen (cerebrale Durchblutungsstörungen, Entzündungen oder auch Tumore) können ebenso wie eine Nieren- oder Herzinsuffizienz zu zentralen Atmungsaussetzern führen. Therapeutisch bietet sich neben der Therapie der Grunderkrankung ebenfalls eine Überdrucktherapie bzw. Beatmung an. Der Therapieerfolg sollte mittels polysomnographischer Kontrolldiagnostik, ggf. psychometrischer Testung regelmäßig evaluiert werden.
Einen vollständigen zusammengefassten Überblick über die körperlichen und psychischen Ursachen von Tagesmüdigkeit gibt die aktuelle S3-Leitline der DGSM [11].
Diagnostik und Therapie bei Tagesschläfrigkeit
Die Diagnostik bei Hypersomnie erfolgt in den meisten Fällen im Ausschlussverfahren [11, 28]. Sie setzt immer eine sorgfältig erhobene Anamnese voraus. Sofern nicht hierbei schon möglich, sind organische Erkrankungen mit der möglichen Symptomatik einer Hypersomnie durch fachgebietsbezogene Untersuchungen auszuschließen.
An spezifischen Untersuchungen kommen zum Einsatz [32]:
Interdisziplinäre Polysomnografie
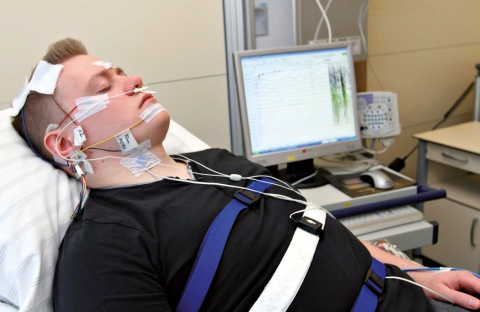
Der Multiple-Schlaf-Latenz-Test
Der Multiple-Schlaf-Latenz-Test wird tagsüber mittels wiederholter EEG-Diagnostik durchgeführt. Um die Tagesschläfrigkeit des Patienten zu messen, wird dieser gebeten, fünfmal im Abstand von je zwei Stunden einen etwa 20-minütigen Kurzschlaf zu halten. Begleitend zur Einschlaflatenz werden Schlaftiefe (Schlafstadium 1 bis 3) und mögliche SOREM-Phasen (verfrühter Traumschlaf) registriert. Traumschlaf (REM-Schlaf) tritt während des Nachtschlafes im Durchschnitt erst nach 90 Minuten Schlafdauer auf [29, 40].
Pupillografie
Mittels Pupillografie lässt sich auf Neigung zur erhöhten Tagesschläfrigkeit einfach und mittlerweile gut validiert screenen [45, 46]. SAMUELS und SZABADI haben sehr eindrucksvoll aufgezeigt, dass und warum die Pupillenunruhe die zentralnervöse Aktivierung repräsentiert [39]. Die Durchführung und Auswertung einer Pupillografie gestaltet sich einfach und ist durch angelerntes medizinisches Hilfspersonal problemlos durchführbar. Das typische schläfrigkeitsbezogene Verhalten der Pupille spiegelt dabei sowohl die Zielvariable des Pupillenunruhe-Index (PUI) in mm/min als auch das Amplitudenspektrum ≤ 0,8 Hz als Maß für die Schwankungen der Pupillenweite wieder. Je müder der Proband ist, desto mehr schwankt die Pupillengröße während der Messzeit von elf Minuten [48].
Eine mittlerweile international anerkannte Normwertbestimmung fand an einem Normkollektiv von 349 Personen zwischen 20 und 60 Jahren statt. Hierbei stellte sich ein Mittelwert für den Zehnerlogarithmus (ln) des PUI von 1,50 +/- 0,39 mm/min dar. Ab einem ln PUI > 1,89 erscheint das Ergebnis auffällig und ab einem ln PUI > 2,28 pathologisch [47].
Testpsychometrie
Eine mit den meisten Hypersomnien vergesellschaftete Monotonieintoleranz kann mittels Testpsychometrie erfasst werden. Die tonische und phasische zentralnervöse Aktivierung sowie die Vigilanz werden mit Untertests der Testbatterie SLEEP® untersucht. Es handelt sich um ein im Rahmen des Wiener Testsystems NEURO® entwickeltes psychologisch-diagnostisches Paket zur Abklärung von Leistungseinbußen aufgrund von Tagesschläfrigkeit im verkehrspsychologischen und -medizinischen Kontext [50]. Das Testset dient dabei insbesondere zur Abklärung der Fahreignung bei Tagesschläfrigkeit gemäß den deutschen Begutachtungsleitlinien zur Kraftfahrereignung [6].
Therapie der Hypersomnie
Gemäß S3-Leitlinie der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM) ist in erster Linie eine im Rahmen der Diagnostik ggf. festgestellte Grunderkrankung im entsprechenden Fachgebiet zu behandeln. Eine Überprüfung des Therapieerfolges in Bezug auf die Hypersomnie sollte nach angemessener Zeit erfolgen. Eine detaillierte Darstellung aller Therapieformen würde den Rahmen einer Fallbeschreibung sprengen. Deshalb wird auf Einzelheiten hierzu nur bei den Fallbeschreibungen zu Grunde liegenden Diagnosen eingegangen [11].
Narkolepsie
Die Narkolepsie gehört gemäß der ICSD-3 (International Classification of Sleep Disorders) [3] zu den zentralnervösen Störungen mit Tagesschläfrigkeit und stellt eine hirnorganische Funktionsstörung mit pathologisch verändertem Schlaf-Wach-Rhythmus dar. Sie beginnt zumeist zwischen dem 15. und 25. Lebensjahr. Die Ursache der Erkrankung ist ungeklärt [28]; infektiöse Auslöser und autoimmune Prozesse werden diskutiert (u. a. Influenza-A-Virus H1N1 [20] und Streptokokkeninfektionen [16]). Zudem ist eine Induktion durch eine Grippeschutz-impfung möglich [2]. In einem Review von NISHINO und KANBAYASHI [35] wurden 116 als symptomatisch berichtete Narkolepsien Erkrankungen zugeordnet. Dabei waren genetisch determinierte Fälle (n = 38), Tumore (n = 33) und Kopftraumata (n =19) die drei häufigsten Ursachen.
Symptome/Ursachen
Die Narkolepsie zeichnet sich durch eine erhöhte Einschlafneigung am Tage (auch in ungewöhnlichen Situationen, beispielsweise bei einer lebhaften Diskussion oder dem Spazierengehen), Kataplexien (plötzlicher Muskeltonusverlust, also ein Zusammensacken bei emotionaler Erregung ohne Verlust des Bewusstseins), Schlaflähmungen und sogenannten hypnagogen Halluzinationen („verfrühter Traumschlaf“ – lebhafte Vorstellungen, die während des Einschlafens auftreten und meist negativ getönt sind) aus [30].
Im Gehirn von Narkolepsie-Patienten wird weniger Hypocretin (auch bekannt als Orexin) exprimiert, möglicherweise verursacht durch einen Immundefekt hypocretinsezernierender Zellen [24]. Hypocretin wirkt stimulierend auf die Wachheit fördernden Systeme. Mit einer Prävalenz von 26 - 50/100 000 Einwohner [30] ist diese Erkrankung keineswegs selten und es ist, obwohl klare Diagnosekriterien vorliegen, von einer hohen Dunkelziffer auszugehen. Nur etwa ein Drittel der Patienten weist das Vollbild der Erkrankung auf [43], die sich zu Beginn auch in einer monosymptomatischen Form äußern kann, wobei dann insbesondere das Leitsymptom „Tagesschläfrigkeit“ auftritt. Dadurch ist die direkte sichere Zuordnung der Symptome „krankhafte Einschlafattacken“ oder „dissoziiertes Erwachen“ schwierig. Erst im Laufe von Jahren treten bei den meisten Patienten dann weitere Symptome hinzu.
Diagnostik

Bei Verdacht auf Narkolepsie dienen Laborparameter insbesondere der Ausschlussdiagnostik. Es gilt, eine generalisierte Entzündung, eine Nieren-/Leber-/Schilddrüsenerkrankung, eine Elektrolytentgleisung und eine pathologische Glukosetoleranz nicht zu übersehen [11].
Fast alle Narkolepsie-Patienten weisen in der Genotypisierung von HLA DR 15 die Haplotypen DQB1*0602 und DQA1*0102 auf. Eine sichere Diagnosestellung ergibt sich dadurch aber nicht, da auch in der Normalbevölkerung diese Haplotypen mit 12 - 38 % recht häufig sind [24, 43].
Narkoleptiker mit Kataplexien zeigen im Liquor fast durchgängig eine Erniedrigung des Hypocretin-1-Wertes. Leider trifft dies aber nur für 10 - 20 % der Patienten ohne Kataplexien zu [43].
Therapie der Narkolepsie
Zur medikamentösen Behandlung der Tagesschläfrigkeit sind Modafinil und Methylphenidat[2], zur Therapie der REM-Schlaf--assoziierten Symptome sind Clomipramin und Natriumoxybat2 zugelassen [5, 28]. Ergänzend bedarf es aber auch verhaltensmodifizierender Maßnahmen; Verbesserungen können durch die Anwendung von Coping-Strategien, eine konsequente Schlafhygiene und die Einrichtung individuell angepasster Tagschlafepisoden erreicht werden. Unter Schlafhygiene sind hierbei Verhaltensweisen und Lebensgewohnheiten zu verstehen, die einen erholsamen Schlaf fördern (u. a. kein Schichtdienst, allenfalls geringer – besser kein – Alkoholkonsum). In Verbindung mit einer individuell abgestimmten Medikation kann die Lebensqualität des Patienten erheblich verbessert werden [10].
Prognose/berufliche Konsequenzen
Die Narkolepsie ist eine chronische Erkrankung mit eher schleichendem Beginn [37, 38]. Es ist dennoch nicht ausgeschlossen, dass die Symptome eine Spontanremission erfahren: In Längsschnittbeobachtungen japanischer Narkolepsiepatienten über 20 bis 30 Jahre sistierten bei 10,9 % der Betroffenen die Tagesschläfrigkeit, bei 20,8 % die Kataplexien, bei 34,8 % die hypnagogen Halluzinationen und bei 45,9 % die Schlaflähmungen [21].
Die beruflichen Konsequenzen sind schwerwiegend: Häufig fehlt dem Arbeitgeber das Verständnis für die unkontrollierten Einschlafattacken und der Betroffene wird als „Schnarchnase“ abgestempelt; zudem ist der Narkoleptiker durch die oftmals nicht zuerkannte Fahrtauglichkeit stark eingeschränkt [6]. In der Berentungsursachenstatistik der Deutschen Rentenversicherung wird die Narkolepsie nicht gesondert ausgewiesen. Aufgrund der relativ niedrigen Prävalenz der Erkrankung handelt es sich bei Anträgen auf Leistungen zur Teilhabe beziehungsweise auf Erwerbsminderungsrente um Einzelfälle [17]. Diese aber gestalten sich in der Begutachtungssituation mit-unter schwierig. Eine volle Erwerbsminderung ist ggf. anzu-erkennen, wenn unter leitlinienbasierten Therapiemethoden täglich mehrfach imperative Einschlafattacken, Kataplexien und Tagschlaf-Episoden während der Berufsausübung auftreten [27].
Bei der Beurteilung der Dienst- und Verwendungsfähigkeit von Soldatinnen/Soldaten mit einer Narkolepsie ergeben sich weitreichende Einschnitte. So ist der Betroffene nicht mehr in Tätigkeiten mit Eigen- und Fremdgefährdungspotenzial, Kontroll- und Steuerfunktion, an Stellen mit Absturzgefahr, mit potenziell gefährlichen Maschinen und an geladenen Schusswaffen einsetzbar. Auch darf er nicht für Verwendungen mit Schlafentzug, Wechselschichten oder dauerhaft zum Führen von Dienst-Kfz eingesetzt werden. Das Krankheitsbild entspricht gemäß Vorgaben zur ärztlichen Untersuchung bei wehrmedizinischen Begutachtungen der Gesundheitsziffer VI (sechs) 77 [25]; eine Dienstunfähigkeit per se besteht aber nicht.
Bewertung des eigenen Vorgehens
Bei dem vorgestellten Fall lagen erhöhte Tagesschläfrigkeit mit imperativen Einschlafattacken und zusätzlich beginnende Zeichen eines affektiven Tonusverlustes vor.
Der multiple Schlaflatenztest wies mehrfache SOREM-Phasen auf, der Hypocretinspiegel im Liquor war deutlich erniedrigt. Die Vigilanztestung zeigte sich hoch auffällig im Sinne einer pathologischen Einschlafneigung. Bei ansonsten unauffälliger umfassender Ausschlussdiagnostik konnte die Diagnose einer Narkolepsie gestellt werden. Durch die leitliniengemäße Therapie mit Modafinil, die der Patient beschwerdefrei vertrug, verbesserte sich die Tagesschläfrigkeit, einschließlich der Lebensqualität, nachhaltig.
Verhaltensinduziertes Schlafmangelsyndrom
Auch das verhaltensinduzierte Schlafmangelsyndrom gehört gemäß der ICSD-3 zu den Hypersomnien zentralnervösen Ursprungs und stellt unter diesen die größte Gruppe dar [3].
Definition
Die Schlafzeit der Patienten ist begrenzt durch morgendliches Wecken, die Symptomatik muss mindestens über drei Monate bestehen. Kann der Patient ausschlafen, z. B. an Wochenenden oder im Urlaub, so ist die Schlafzeit länger. Eine kontinuierliche Verlängerung der Schlafzeiten führt zu Symptomfreiheit [3].
Symptome/Folgeerkrankungen
Typische Symptome sind ausgeprägte Tagesmüdigkeit, das Gefühl, nicht erholsam geschlafen zu haben, und Einschlafneigung bei Tätigkeiten mit Monotoniehäufung.
Chronischer Schlafentzug kann zu einer Reihe von organischen und psychischen Symptomen und Erkrankungen führen:
Beschrieben ist u. a. die Entwicklung von Gedächtnisstörungen, Halluzinationen und Depressionen [33], die Manifestation eines Tremors [41], einer Hypertonie, einer Gewichtszunahme, eines Diabetes mellitus [18] oder epileptischer Anfälle [14].
Diagnostik
Die Diagnose wird im Rahmen einer Ausschlussdiagnostik [9] gestellt, wie sie bei der Darstellung der Diagnostik bei Tageschläfrigkeit beschrieben wurde.
Ursachen
Nahezu jeder Mensch ist mindestens einmal im Leben von einem Schlafmangelsyndrom betroffen. Beispielhaft seien „Examenslernstress“ oder nächtliches Babygeschrei genannt. Im Rahmen der militärischen Ausbildungen sind „36-Stunden-Übungen“ ein Beispiel für induzierten Schlafmangel. Gerade Soldaten summieren ihr Schlafdefizit durch die Doppelbelastung Beruf und Familie, zudem durch weite Pendelwege bei heimatferner Verwendung. So bleibt am Ende des Tages zu wenig Zeit zum Schlafen. Besonders Selbstständige, Manager, Personen, die im Schichtdienst arbeiten, junge Akademiker oder Ärzte zählen zu den Risikogruppen für die Entwicklung eines Schlafmangelsyndroms [31]. Chronischer Schlafmangel reduziert die Leistungsfähigkeit und wirkt sich negativ auf das Befinden aus [36]. Im militärischen Bereich konnte hier mit der neuen Dienstzeitverordnung der Bundeswehr gegengesteuert werden, die eine Überziehung des sogenannten „Arbeitszeitkontos“ nur noch in einem begrenzten Umfang zulässt. Diese Neuregelung ist auch aus schlafmedizinischer Sicht unbedingt zu befürworten.
Es ist zu beachten, dass die Ursachen des künstlich herbeigeführten Schlafentzugs nicht nur in einem negativen Stress (Pendelwege, Überstunden, Ausarbeitung von dienstlichen Aufgaben in der Freizeit) angesiedelt sind. Dieser führt bei dem Betroffenen aber zu einem wesentlich deutlicher wahrgenommenen Müdigkeitsgefühl als der positive Stress (Eustress), der als weniger belastend empfunden wird, obgleich er mindestens genauso fordernd ist [23]. Weit weniger häufig „beschwert“ sich deshalb der Patient über den parallel zur beruflichen Tätigkeit durchgeführten Hausbau, über die Kindererziehung oder über ein Trainingsprogramm zum Erreichen von ehrgeizigen sportlichen Zielen.
Therapie
Therapeutisch gilt es beim verhaltensinduzierten Schlafmangelsyndrom, dem Betroffenen wieder einen regelmäßigen Schlaf--Wach--Rhythmus „anzuerziehen“, der genügend Zeit für Schlaf und Erholung beinhaltet [42]. Dieses kann – wie das Beispiel des Patienten 2 zeigt – manchmal eine schwierige Aufgabe für den Therapeuten sein. Das Führen eines Schlaftagebuches zur Dokumentation des veränderten Tagesablaufs ist ein wichtiges Hilfsmittel [13, 32].
Bewertung des eigenen Vorgehens
Bei dem vorgestellten Fall lagen eine erhöhte Tagesmüdigkeit und eine gewisse Neigung zum Einschlafen in monotonen Situationen bei chronisch niedriger Schlafdauer vor. Die Vigilanztestung bestätigte die Neigung zur angegebenen Monotonieintoleranz, die weitere umfassende Organdiagnostik und psychiatrische Vorstellung blieben ohne erklärenden Befund. Unter der Arbeitsdiagnose eines verhaltensbedingten Schlafmangelsyndroms, bedingt durch ein chronisch aufgestautes Schlafdefizit, wurden verhaltenstherapeutische Maßnahmen erörtert. Eine nachhaltige Besserung der Beschwerden konnte durch die überdauernd angepasste Schlafdauer erzielt werden.
Schlafmangel im militärischen Umfeld
Im militärischen Umfeld gibt es eine Fülle von Tätigkeitsfeldern, in denen eine verstärkte Einschlafneigung zu einer massiven Erhöhung der Selbst- und Fremdgefährdung führen kann.
Zu nennen sind hier einerseits mit kritischer Monotoniebelastung einhergehende Tätigkeiten im Überwachungsbereich, wie z. B. (Flug-) Lotsen, Radarpersonal, Sicherungssoldaten auf nächtlichem Beobachtungsposten, Lkw-Fahrer, Piloten auf Langstreckenflügen, Kran- und Baggerführer und Brückenpersonal auf Schiffen; eine besondere Eigengefährdung besteht bei Tätigkeiten mit Absturzgefahr.
Ein weiteres Gefahrenpotenzial bergen schlafeinschränkende Schichtsysteme. Sei es im Rettungswesen oder auf See mit Wechselschichten (4-stündig im „Übungsmarsch“ oder 6-stündig im „Kriegsmarsch“). Zusätzliche, den Tiefschlaf destabilisierende Faktoren an Bord von Schiffen sind die permanente Lärmbelastung und Schiffsbewegungen bei unruhiger See. Auch eine „unruhige“ Schlafumgebung in einem Feldlager steht einem erholsamen Schlaf entgegen. Als Konsequenz aus all diesen Faktoren resultiert ein übermüdeter, wenn nicht gar schläfriger Soldat [34].
Schlussfolgerungen/Ausblick
Aufgrund des enormen Risikopotenzials einer Tagesmüdigkeit, insbesondere im Falle von Einschlafattacken, ist eine fundierte schlafmedizinische Diagnostik notwendig. Auch wenn chronischer Schlafmangel die mit Abstand häufigste Ursache für Tagesmüdigkeit ist, kann nur so eine schleichend beginnende neurologische Erkrankung – wie im vorgestellten Fall die Narkolepsie – entdeckt und behandelt werden.
Insbesondere im Rahmen von Einsätzen ist dafür Sorge zu tragen, dass eine gute „Schlafhygiene“ eingehalten wird. Dieses erfordert die bestmögliche Vermeidung von Tiefschlaf destabilisierenden Faktoren (Schlafplätze, Schichteinteilung, Positionierung von Lärmquellen, usw.), aber auch die Sensibilisierung des einzelnen Soldaten in Bezug auf die Risiken einer erhöhten Einschlafneigung.
Agieren, bevor die Augen zufallen
Jeder Soldat muss um die Bedeutung gesunden Schlafs, das Phänomen der Tagesmüdigkeit und um die hohen Risiken von Einschlafattacken wissen.
Vor diesem Hintergrund wurde von der Schlafambulanz der Abteilung Neurologie des BwKrhs Hamburg ein Programm erarbeitet, in dem dargelegt wird, was einen gesunden Schlaf ausmacht, wie dieser aufgebaut ist und wie wir träumen. Es erfolgt eine Abgrenzung zur „Schlafstörung“ und die Vorstellung häufiger schlafgebundener Erkrankungen. Betroffenen mit nicht erholsamem Schlaf wird der diagnostische Weg bis hin zur Untersuchung im Schlaflabor vorgestellt und die dort angewandten Methoden erörtert. Unter anderem werden Antworten auf folgende Fragen gegeben:
• Welche Faktoren beeinflussen meine Wachheit?
• Woran erkenne ich Vorboten meiner Schläfrigkeit? Was kann ich dagegen tun?
• Zu welcher Tageszeit bin ich fit? Wann plane ich eher Pausen ein?
• Was hilft bei hartnäckigen Schlafstörungen? Wie wirken Medikamente?
Abschließend werden praktische Tipps zur Verbesserung der Schlafqualität gegeben – frei nach dem Motto: „Vom Schäfchenzählen zur Glückseligkeit!“
Eine Vorstellung des Programms ist in einem weiteren Beitrag der Wehrmedizinischen Monatsschrift vorgesehen. Nähere Information können Interessierte beim Autor anfordern.
Literatur
- Åkerstedt T, Knutsson A, Westerholm P, et al.: Work organisation and unintentional sleep: results from the WOLF study. Occupational and Environmental Medicine 2002; 59: 595 - 600.
- Ahmed SS, Volkmuth W, Duca J et al.: Antibodies to influenza nucleoprotein cross-react with human hypocretin receptor 2. Sci. TranslMed. 2015; 7 (294): 294ra105.
- American Academy of Sleep Medicine: Diagnostic and coding manual, 3. Auflage International classification of sleep disorders. American Academy of Sleep Medicine Westchester, Illinois, 2014; http://www.aasmnet.org/library/default.aspx?id=9 (last accessed: 05 March 2017).
- Baldwin TJ, McBride S: Managing Sleep and Alertness to Sustain Performance in the Operational Environment. NATO-RTO-HFM 124 Meeting Proceedings 2005; 29: 1 - 10.
- Barateau L, Lopez R, Dauvilliers Y: Treatment Options for Narcolepsy. CNS Drugs 2016; 30(5): 369 - 379.
- Berichte der Bundesanstalt für Straßenwesen: Begutachtungsleitlinien zur Kraftfahreignung. Stand: 28.Dezember 2016; www.bast.de/DE/Verkehrssicherheit/Fachthemen/BLL/Begutachtungsleitlinien-2016.pdf (last accessed: 09 May 2017).
- Consensus statement: Fatigue and accidents in transport operations. European Sleep Research Society 2000, J Sleep Res 2000; 9: 395.
- Dauvilliers Y, Buguet A: Hypersomnia. Dialogues Clin Neurosci 2005; 7: 347 - 356.
- Dauvilliers Y: Differential diagnosis in hypersomnia. Curr Neurol Neurosci Rep 2006; 6: 156 - 162.
- Deutsche Gesellschaft für Neurologie: Leitlinien für Diagnostik und Therapie in der Neurologie – Kapitel Schlafstörungen: Narkolepsie. Stand; 09/2012, verlängert bis 20.09.2017; http://www.awmf.org/uploads/tx_szleitlinien/030 - 056 l_S1_Narkolepsie_-2012_-verlaengert.pdf (last accessed: 05 March 2017).
- Deutsche Gesellschaft für Schlafforschung und Schlafmedizin (DGSM): S3-Leitlinie “Nicht erholsamer Schlaf /Schlafstörungen”. Somnologie 2009; 13: 4 - 160.
- Deutsche Gesellschaft für Schlafmedizin: „Wer schnarcht, verursacht doppelt so häufig Arbeitsunfälle“. 2016; http://www.dgsm.de/downloads/veranstaltungen/tag_des_schlafes2016/Schlaf%20und%20Arbeitsf%C3 %A4higkeit%2030_05_2016.pdf (last accessed: 04 December 2016).
- Edinger J et al.: Cognitive behavioral therapy for patients with primary insomnia or insomnia associated predominantly with mixed psychiatric disorders. Sleep 2009; 32(4): 499 - 510.
- Engel J, Pedley TA, Aicardi J (2008). Epilepsy: A Comprehensive Textbook. Philadelphia, USA: Lippincott Williams & Wilkins 2008; 78 ff.
- EU-Project IMMORTAL – Task R1.1: Estimating accident risks associated with ageing, illness and disease; Results from Metaanalysis. 2002; www.toi.no/getfile.php?mmfileid=5780 (last accessed: 21 March 2017).
- Fontana A, Gast H, Reith W et al.: Narcolepsy: autoimmunity, effector T cell activation due to infection, or T cell independent, major histocompatibility complex class II induced neuronal loss? Brain 2010; 133: 1300 - 1311.
- Gesundheitsberichterstattung des Bundes: Heft 30 – Gesundheitsbedingte Frühberentung; RKI Gesundheitsberichterstattung Themenhefte Mai 2006; http://www.gbe-bund.de/gbe10/abrechnung.prc_abr_test_logon?p_uid=gast&p_aid=0&p_knoten=FID&p_sprache=D&p_suchstring=9818 (last accessed: 05 March 2017).
- Gottlieb DJ, Punjabi NM, Newman AB, Resnick HE, Redline S, Baldwin CM, Nieto FJ: Association of sleep time with diabetes mellitus and impaired glucose tolerance. Arch. Intern. Med. 2005; 165 (8): 863 - 867.
- Hajak G, Zulley J. Sleepless in a 24-hour society. When inner and external rhythms collide. MMW Fortschr Med. 2008;150(15):28.
- Han F, Lin L, Warby SC et al. Narcolepsy onset is seasonal and increased following the 2009 H1N1 pandemic in China. Ann Neurol 2011; 70: 410 - 417.
- Honda Y, Takahashi Y, Yamamura M: A 20 - 30 year follow-up study of narcolepsy. Sleep Res 1995; 24A: 323.
- Iber C, Ancoli-Israel S, Chesson AL, Quan SF: The AASM Manual for the Scoring of Sleep and Associated Events: Rules, Terminology, and Technical Specifications. American Academy of Sleep Medicine, Westchester; 2007.
- Kelsey NP, J M. Ragsdale JM: Effects of Distress and Eustress on Changes in Fatigue from Waking to Working. Applied Psychology: Health And Well-Being 2015; 7 (3): 293 - 315.
- Klein G, Burghaus L, Diesderich N: Zur Pathogenese von Narkolepsie: Vom HLA-Typus als Risikoprofil zum Hypocretinmangel als Ursache. Fortschr Neurol Psychiatr 2012; 80(11): 627 - 634.
- Kommando Sanitätsdienst der Bundeswehr II: Zentralvorschrift A1 - 831/0 - 4000 „Wehrmedizinische Begutachtung“. Version 1.2 vom 24.02.2017.
- Langwieder K, Sporner A, Hell W: Struktur der Unfälle mit Getöteten auf Autobahnen in Bayern im Jahr 1991. Ein Beitrag zur Analyse des Unfallgeschehens. HUK-Verband, Büro für Kfz-Technik, München 1994.
- Leitlinie zur sozialmedizinischen Beurteilung bei neurologischen Krankheiten (Stand: 8.7.2010); http://www.deutscherentenversicherung.de/cae/servlet/contentblob/208308/publicationFile/19061/leitlinie_sozialmed_beurteilung_neurologie.pdf (last accessed: 21 March 2017).
- Leitlinien für Diagnostik und Therapie in der Neurologie, 5., vollständig überarbeitete Auflage. Stuttgart: Thieme 2012.
- Littner MR, Kushida C, Wise M et al.: Practice Parameters for Clinical Use of the Multiple Sleep Latency Test and the Maintenance of Wakefulness Test. Sleep 2005, 28(1): 113 - 121.
- Longstreth WT jr, Koepsell TD, Ton TG et al. The epidemiology of narcolepsy. Sleep 2007; 30: 13 - 26.
- Millman RP: Excessive sleepiness in adolescents and young adults: causes, consequences and treatment strategies. Pediatrics 2005; 115: 1774 - 1786.
- Müller T, Paterok B: Schlaftraining. Ein Therapiemanual zur Behandlung von Schlafstörungen. Göttingen: Hogrefe 2010.
- National Institute of Neurological Disorders and Stroke: “Brain Basics: Understanding sleep”, National Institutes of Health, 2004: www.ninds.nih.gov/Disorders/Patient-Caregiver-Education/Understanding-Sleep (last accessed: 09 May 2017).
- NATO Research and Technology Organization -Human Factors and Medicine Panel: The Role of Sleep in the Health and Resiliency of Military Personnel. www.sto.nato.int->Publications->RTO-MP-HFM-205->MP-HFM-205 - 26.doc. 2011; (last accessed: 05 March 2017).
- Nishino S, Kanbayashi T. Symptomatic narcolepsy, cataplexy and hypersomnia, and their implications in the hypothalamic hypocretin/orexin system. Sleep Med Rev 2005; 9: 269 - 310.
- Oginska H., Pokorski J: Fatique and mood correlates of sleep length in three age-social groups: school children, students and employees, Chronobiol Int 2006; 23: 1317 - 1328.
- Parkes JD, Baraitser M, Marsden CD, Asselmann P: Natural history, symptoms and treatment of the narcoleptic syndrome. Acta Neurol Scand 1975; 52: 337 - 353.
- Parkes JD, Fenton G, Struthers G et al.: Narcolepsy and cataplexy. Clinical features, treatment and cerebrospinal fluid findings. Quart J Med 1974; 43: 525 - 536.
- Samuels ER, Szabadi E. Functional Neuroanatomy of the Noradrenergic Locus Coeruleus: Its Role in the regulation of Arousal and Autonomic Function Part I: Principles of Functional Organisation. Curr Neuropharmacol 2008; 6(3): 235 - 253, Part II: Pysiological and Pharmacological Manipulations and Pathological Alterations of Locus Coeruleus Activity in Humans; Curr Neuropharmacol 2008; 6 (3): 254 - 285.
- Sauter C, Danker-Hopfe H: Multiple Sleep Latency Test. Somnologie 2013; 17: 28 - 33.
- Smith, AP, Jones DM: Handbook of Human Performance. London: Acad. Press. 1992; 240.
- Staedt J, Riemann D: Diagnostik und Therapie von Schlafstörungen. Stuttgart: Kohlhammer 2007.
- Stuck, B et al. Praxis der Schlafmedizin. Heidelberg-Berlin: Springer 2013.
- Ten Thoren C, Gundel A: Müdigkeit als Unfallursache im Stadtbereich – eine Befragung von Unfallbeteiligten. Somnologie 2003; 7: 125 - 133.
- Weeß HG, Lund R, Gresele C, Böhning W et al.: Vigilanz, Einschlafneigung, Daueraufmerksamkeit, Müdigkeit, Schläfrigkeit. Die Messung müdigkeitsbezogener Prozesse bei Hypersomnien. Theoretische Grundlagen. Somnologie 1998; 2: 32 - 41.
- Weeß HG, Sauter C, Geisler P, Böhning W et al.: Vigilanz, Einschlafneigung, Daueraufmerksamkeit, Müdigkeit, Schläfrigkeit- Diagnostische Instrumentarien zur Messung müdigkeits- und schläfrigkeitsbezogener Prozesse und deren Gütekriterien. Somnologie 2000; 4: 20 - 38.
- Wilhelm B, Körner A, Heldmaier K, Moll K, Wilhelm H, Lüdtke H: Normwerte des pupillographischen Schläfrigkeitstests für Frauen und Männer zwischen 20 und 60 Jahren. Somnologie – Schlafforschung und Schlafmedizin 2001; 3: 115 - 120.
- Wilhelm B, Wilhelm H, Lüdtke H, Streicher P, Adler M: Pupillographic assessment of sleepiness in sleep-deprived healthy subjects. Sleep 1998; 21: 258 - 262.
- Yamasaki M, Miyagawa T, Toyoda H et al.: Evaluation of polygenic risks for narcolepsy and essential hypersomnia.J Hum Genet 2016; 61(10): 873 - 878.
- Young TJ, Silber MH: Hypersomnias of central origin. Chest 2006; 130: 913 - 920.
Zitierweise:
Stark R: Wenn im Dienst die Augen zufallen – zwei Fälle von Tages-schläfrigkeit. Wehrmedizinische Monatsschrift 2017; 61(6): 118 - 126.
Citation:
Stark R: Drooping Eyelids when on Duty – Two Cases of Daytime Sleepiness. Wehrmedizinische Monatsschrift 2017; 61(6): 118 - 126.
Verfasser
Oberfeldarzt Dr. Reinhard Stark
Bundeswehrkrankenhaus Hamburg
Abteilung VI a – Neurologie
Lesserstr. 180, 22049 Hamburg
E-Mail: ReinhardStark@bundeswehr.org
[1]
CPAP: Continuous Positive Airway Pressure; mittels Überdrucktherapie, über eine Nasenmaske appliziert, werden die Atemwege offen gehalten und Atmungsaussetzer verhindert.
[2]
Methylphenidat und Natriumoxybat unterliegen den Bestimmungen des Betäubungsmittelgesetzes
Datum: 20.06.2017
Quelle: Wehrmedizinische Monatsschrift 2017/6