UNTERKIEFERPROTRUSIONSSCHIENEN ZUR BEHANDLUNG SCHLAFBEZOGENER ATMUNGSSTÖRUNGEN
Unter der Vielzahl von Schlafstörungen spielen die Schlafbezogenen Atmungsstörungen (SBAS) eine bedeutsame Rolle.
Sie weisen eine hohe Prävalenz auf und können in Abhängigkeit von der Art und Schweregrad der Atmungsstörung zu fragmentiertem Schlaf und zu Hypoxämien führen. Die Folgen können gravierend sein. Hier sei beispielhaft an die Tagesschläfrigkeit mit den daraus resultierenden Gefahren im Straßenverkehr, aber auch an die möglichen schwerwiegenden organischen Folgen wie die arterielle Hypertonie, Myokardinfarkte oder Apoplexe, erinnert. Dieses gilt in erster Linie für das Obstruktive Schlafapnoe-Syndrom (OSAS), für das die nächtliche nasale Positivdrucktherapie (nCPAP = Continuous-positive-airway-pressure) die Therapie der Wahl darstellt. Diese Therapie wird jedoch von etwa 30 % der Patienten nicht toleriert. Hinzu kommt, dass bei Soldaten, die im Einsatz uneingeschränkt mobil sein müssen, das CPAP-Gerät eine Einschränkung hinsichtlich der Mobilität darstellen kann. Eine Alternativtherapie kann die Anwendung von individuell angefertigten Unterkieferprotrusionsschienen darstellen. Die Effizienz dieser Behandlung konnte in einer Vielzahl von internationalen Studien belegt werden. Ihre Anwendung bedarf der Berücksichtigung gewisser Anforderungen und Regeln hinsichtlich der Diagnostik und der oralen Voraussetzungen und sollte daher, wie inzwischen auch von verschiedenen Fachgesellschaften gefordert, nur durch einen schlafmedizinisch qualifizierten Zahnmediziner erfolgen. Hier sei ausdrücklich darauf hingewiesen, dass der Anwendung von Unterkieferprotrusionsschienen im Sinne einer interdisziplinären Zusammenarbeit immer eine fachärztliche Diagnostik vorangestellt und eine fachärztliche Therapiekontrolle durch Schlafmediziner erfolgen muss. Aufgrund der hohen Morbidität findet das Obstruktive Schlafapnoe-Syndrom unter den Atmungsbezogenen Schlafstörungen besondere Beachtung. In Streitkräften sollte zudem auch das Primäre Schnarchen entsprechend berücksichtigt werden, da das Schnarchen mit der daraus resultierenden Geräuschentwicklung gerade in Gemeinschaftsunterkünften den kameradschaftlichen Frieden erheblich stören kann. Auch hierfür stellt die Anwendung von Unterkieferprotrusionsschienen eine effiziente Therapieoption dar.
Einleitung
In der Literatur werden ungefähr 100 Schlafstörungen aufgeführt. Diese sind beispielsweise die Insomnie, Hypersomnien, Parasomnien, Störungen des zirkadianen Rhythmus, Bewegungsstörungen im Schlaf oder Schlafbezogene Atmungsstörungen. Zu Letzteren gehören das Primäre Schnarchen, das Upper Airway Resistance Syndrom und das Obstruktive Schlafapnoe-Syndrom (OSAS), auch obstruktive Schlafapnoe genannt. Sie sind für den Zahnmediziner von besonderem Interesse, da sich durch zahnärztliche Einflussnahme auf die beteiligten oralen Strukturen mögliche zahnärztliche Therapieoptionen auf die Behandlung von Schlafbezogenen Atmungsstörungen ergeben. Schlafbezogene Atmungsstörungen weisen eine hohe Prävalenz auf. So leiden etwa 40 % der vierzigjährigen männlichen und 30 % der gleichaltrigen weiblichen Bevölkerung in Deutschland an Primärem Schnarchen, mit zunehmendem Lebensalter nimmt die Prävalenz weiter zu. An dem OSAS leiden etwa 4 % der Gesamtbevölkerung, wobei Männer im Verhältnis von neun zu vier häufiger als Frauen betroffen sind, der Altersgipfel liegt zwischen 40 und 60 Jahren. Das OSAS ist aufgrund seiner hohen Morbidität besonders bedeutsam. In den folgenden Ausführungen sollen insbesondere auf die Ursachen, die Diagnostik, mögliche Folgen und die Therapie des OSAS mittels Unterkieferprotrusionsschienen eingegangen werden.
Pathophysiologische Aspekte der Schlafbezogenen Atmungsstörungen
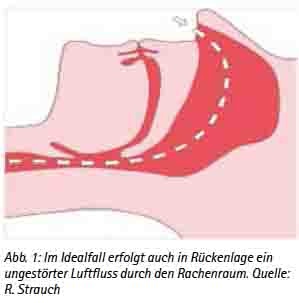
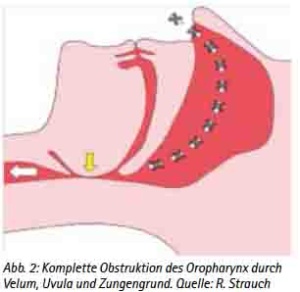
Im Schlaf kommt es zu einem verminderten Muskeltonus, in dessen Folge es vorrangig in Rückenlage zu einem Zurückfallen des Unterkiefers kommen kann. Mit dem Unterkiefer fallen die angrenzenden Gewebe wie die Zungenhinterwand und das Velum nach hinten, wodurch der freie Luftdurchfluss durch den Rachenraum eingeschränkt oder gar vollkommen verschlossen wird (Abb. 1, Abb. 2). Ist der Luftdurchfluss noch eingeschränkt möglich, können das Gaumensegel, die Zungenhinterwand und der hintere Rachen zu vibrieren beginnen und das für das Schnarchen typische Geräusch verursachen. Diese Vibrationen können ihrerseits die betroffenen Gewebe reizen und ihr Anschwellen verursachen, wodurch der Luftdurchfluss zusätzlich behindert wird. Beim eingeschränkten Luftdurchfluss spricht man von Hypopnoen. Kommt es zu einem totalen Verschluss des Rachenraumes und wird der Luftdurchfluss damit komplett unterbrochen, spricht man von Apnoen und dem Obstruktiven Schlafapnoe-Syndrom (OSAS). Verschiedene Risikofaktoren können den kompletten Verschluss des Rachenraumes und damit das Entstehen der Apnoen begünstigen. Dieses sind beispielsweise starkes Übergewicht mit einem BMI von >30kg/m², Alkoholgenuss am Abend, Schlafmittel und muskelrelaxierende Medikamente oder enge Atemwege. Apnoen können bis zu einer Minute andauern. Aus der Apnoe resultiert eine reduzierte Sauerstoffsättigung im Blut (Hypoxie) und ein Anstieg der CO2-Konzentration (Hyperkapnie), worauf der Organismus mit Arousals reagiert. Arousals sind zentralnervöse Weckrufe, die den Organismus kurzzeitig in einen Wachzustand versetzen. Diese Arousals werden von Betroffenen meist nicht bemerkt, führen aber durch die kurzzeitige Erhöhung des Muskeltonus zu einer Verlagerung des Unterkiefers und der entsprechenden beteiligten oralen Strukturen und damit zu einem Öffnen des Rachenraumes. Der Schweregrad des OSAS wird anhand der Häufigkeit von Hypopnoe- und Apnoe-Phasen pro Stunde in dem Apnoe-Hypopnoe-Index (AHI) bewertet. Eine obstruktive Schlafapnoe liegt erst bei einem AHI von über fünf vor, bei einem AHI von über 30 spricht man von einer schweren obstruktiven Schlafapnoe. Leitsymptome der obstruktiven Schlafapnoe sind Schnarchen, Apnoen und Tagesschläfrigkeit. Weitere häufige Symptome können sein: Unruhiger Schlaf, nächtliches Erwachen mit Atemnot, Nykturie, Nachtschweiß, morgendliche Kopfschmerzen, Abgeschlagenheit, verminderte Leistungsfähigkeit, depressive Verstimmung und Potenzstörungen. Die Folgen der obstruktiven Schlafapnoe können gravierend sein. Der durch die Arousals immer wieder gestörte Schlaf kann kurzfristig zu Tagesschläfrigkeit, einer verminderten Leistungsfähigkeit und zu Konzentrationsschwierigkeiten führen. In diesem Zusammenhang sei z. B. an den Sekundenschlaf mit der daraus deutlich erhöhten Unfallgefahr im Straßenverkehr erinnert. So wird beispielsweise jeder vierte Autounfall durch Müdigkeit am Steuer verursacht, ca. 24 % der LKW-Unfälle resultieren aus dem Einschlafen am Steuer. Statistisch gesehen weisen Personen mit einer Schlafapnoe eine siebenfach höhere Unfallgefahr am Steuer auf. Diesbezügliche Untersuchungen für die Soldaten der Bundeswehr liegen zwar bislang nicht vor, in diesem Zusammenhang sei jedoch an die hohen Anforderungen an die Konzentrationsfähigkeit z. B. beim Führen von schwerem militärischem Gerät oder bei der Betrachtung von Radarbildschirmen erinnert. Nicht weniger bedeutsam sind mögliche organische Folgen des OSAS. Hier sei insbesondere auf kausale Zusammenhänge zu schwerwiegenden Herz-Kreislauferkrankungen hingewiesen. So haben Apnoiker ein um den Faktor 3 erhöhtes Risiko für einen Herzinfarkt und einen Schlaganfall. 30 % der Patienten mit einer arteriellen Hypertonie leiden unter dem OSAS. Das OSAS ist als unabhängiger Risikofaktor für eine arterielle Hypertonie anerkannt. Auch das Vorhofflimmern und der Diabetes mellitus gehören zu den Erkrankungen, die häufig mit dem OSAS assoziiert sind.
Die Therapie Schlafbezogener Atmungsstörungen (SBAS)
Der Therapiestandard für die Behandlung des OSAS stellt die Positivdrucktherapie mit einer entsprechenden nCPAP-Maske und Gerät dar (Abb. 3). Der darin enthaltene Kompressor gewährleistet durch den erhöhten Druck eine entsprechende Öffnung des verengten Atemweges und zeigt gute Behandlungserfolge. Gleichwohl ist die mangelnde CPAP-Adhärenz nicht selten, ihr Anteil wird auf etwa 30 % der Patienten geschätzt. Die Gründe dafür können die möglichen Nebenwirkungen dieser Therapie sein, wie z. B. eine Konjunktivitis, eine Rhinitis, das Verrutschen der Maske, ausgetrocknete Schleimhäute, Druckstellen im Gesicht, Klaustrophobie oder das grundsätzliche Ablehnen einer Positivdrucktherapie. Letzteres gilt gerade für Patienten, für die ein hoher Mobilitätsgrad essentiell ist und die sich durch das erforderliche Mitnehmen von Maske und Kompressor eingeschränkt fühlen. In diesem Zusammenhang sei auch an Soldaten gerade im Einsatz erinnert, die hochgradig mobil sein müssen und für die eine Alternativtherapie zum nCPAP-Gerät von großer Bedeutung sein kann. In einer Vielzahl von neuen international anerkannten Studien konnte belegt werden, dass vor allem bei dem leicht- bis mittelgradigen OSAS die Therapie mittels Unterkieferprotrusionsschienen eine erfolgversprechende Behandlungsalternative darstellen kann. Als Grundlage für die Anwendung der Protrusionsschienen gilt das Positionspapier der Deutschen Gesellschaft Zahnärztliche Schlafmedizin (DGZS) vom September 2006. Es empfiehlt die Anwendung von Unterkieferprotrusionsschienen bei Erwachsenen mit Schlafbezogenen Atmungsstörungen (SBAS) auf der Grundlage wissenschaftlicher Bewertungen und internationaler Empfehlungen wie folgt:
1. Protrusionsschienen sind als initiale Therapie indiziert bei
- primärem Schnarchen
- Upper Airway Resistance Syndrom
- leicht- bis mittelgradiger obstruktiver Schlafapnoe (AHI bis ca. 25/h) mit geringer klinischer Symptomatik bei ausreichender intraoraler Verankerungsmöglichkeit und einem BMI bis ca. 30 kg/m².
2. bei SBAS mit einem AHI über 25/h können Protrusionsschienen nach vorherigem Therapieversuch mit nCPAP alternativ angewandt werden.
3. unabhängig vom Schweregrad der SBAS bei nCPAP-Versagen und nCPAP-Noncompliance
Verschiedene Prädiktoren werden als prognostisch günstig für die Anwendung einer Unterkieferprotrusionsschiene angegeben. Dazu gehören ein niedriger AHI, ein junges Lebensalter, ein normaler bis geringgradig erhöhter BMI, ein rückenlagenabhängiges OSAS, geringer Halsumfang, eine stärkere Protrusionsfähigkeit sowie weibliches Geschlecht.
Auch andere medizinische Fachgesellschaften stützen die Anwendung von Unterkieferprotrusionsschienen, sofern diese innerhalb definierter Regeln und in einem interdisziplinären Kontext mit der Indikationsstellung durch einen Schlafmediziner erfolgt. Hier sei insbesondere auf das gemeinsame Positionspapier zur Diagnostik und Therapie schlafbezogener Atmungsstörungen bei Erwachsenen der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin (DGP), der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM), dem Verband Pneumologischer Kliniken (VPK) und dem Bundesverband der Pneumologen (BdP) vom Februar 2014 verwiesen. Die Wirkung von Unterkieferprotrusionsschienen beruht darauf, dass der durch sie gewährleistete Vorschub des Unterkiefers (= Protrusion) im Schlaf die Atemwege im Oropharynx offen hält. Zudem zieht der M. palatoglossus in dieser Position das Velum nach vorne und strafft es damit. Dieser Effekt bewirkt eine Öffnung des Velopharynx. Hier sei an den bekannten Esmarchschen Handgriff erinnert, der nach dem gleichen Prinzip wie die Unterkieferprotrusionsschienen wirksam ist. In diesem Zusammenhang darf der Hinweis auf andere bedeutsame Therapieoptionen bzw. Begleitmaßnahmen neben der apparativen Therapie nicht unerwähnt bleiben. Angefangen von Verhaltensänderungen (kein Alkohol am Abend), über eine Gewichtsreduktion bis hin zu operativen Maßnahmen durch einen Hals-Nasen-Ohrenarzt stehen verschiedene Therapieoptionen zur Verfügung. Die für den Patienten individuell beste Therapie festzulegen, ist die Aufgabe des Schlafmediziners.
Interdisziplinäre Zusammenarbeit mit der Schlafmedizin
Die Behandlung einer schlafbezogenen Atmungsstörung darf nie durch einen Zahnmediziner alleine erfolgen. Auch wenn vom Zahnarzt zunächst nur die Diagnose Primäres Schnarchen vermutet wird, muss der Patient an einen Schlafmediziner zur Diagnosestellung überwiesen werden. Gemäß der geltenden Gesetzeslage und den geltenden Leitlinien ist der Zahnmediziner nicht befugt, eine Schlafbezogene Atmungsstörung zu diagnostizieren! In diesem Zusammenhang sei ausdrücklich auf mögliche rechtliche Konsequenzen, z. B. nach einem Verkehrsunfall aufgrund einer unzureichend behandelten OSAS, verwiesen. Hinter jedem Schnarcher kann sich ein Patient mit einem OSAS verbergen. Im Idealfall werden die Patienten von einem Schlafmediziner voruntersucht an den Zahnmediziner überwiesen. Schlafmediziner können Internisten/Pneumologen, Hals-Nasen-Ohrenärzte, Kardiologen, Psychiater oder auch entsprechend fortgebildete Kollegen anderer medizinischer Fachrichtungen sein. Bei dem nicht entsprechend voruntersuchten Patienten können verschiedene Symptome bzw. klinische Befunde den Verdacht auf eine Schlafbezogene Atmungsstörung nahelegen. Dies können beispielsweise sein: Lautes Schnarchen, bekannte Atemaussetzer, Tagesschläfrigkeit, Hypertonie, BMI>30 kg/m², Halsumfang >43cm, geröteter Gaumen, große Zunge, schmaler Kiefer und eine Kieferrelation der Angle Klasse 2. Dabei muss jedoch beachtet werden, dass sich die einzelnen Symptome hinsichtlich der Spezifität sehr stark unterscheiden. Während die bekannten Atemaussetzer ein sehr spezifisches Symptom darstellen, handelt es sich bei der Tagesschläfrigkeit eher um ein unspezifisches Symptom. Hat der Zahnmediziner aufgrund verschiedener Symptome den Verdacht auf eine Schlafbezogene Atmungsstörung und der Patient ist noch nicht entsprechend voruntersucht, überweist der Zahnmediziner den Patienten zunächst an einen Schlafmediziner der genannten Fachrichtungen. Für die Bundeswehr sind dies vorrangig die Bundeswehrkrankenhäuser, in denen in den genannten Abteilungen Schlafmediziner tätig sind, in einzelnen Häusern wie beispielsweise dem Bundeswehrkrankenhaus Hamburg wird auch ein entsprechendes Schlaflabor betrieben. Der Schlafmediziner führt die entsprechende Diagnostik durch. Dazu stehen ihm die Polygraphie und die Polysomnographie zur Verfügung. Da diese beiden Begriffe immer wieder verwechselt werden, sei kurz näher auf sie eingegangen. Die Polygraphie erfolgt im Regelfall mittels portabler Geräte, die der Patient mit nach Hause nimmt und mit denen für mindestens sechs Stunden verschiedene Parameter erfasst werden. Dazu gehören als obligat gemessene Parameter ein Elektrokardiogramm (EKG), die Messung der Sauerstoffsättigung des Blutes, die kontinuierliche Atemflussmessung an Mund und Nase und die Registrierung der Körperlage mittels Lagesensoren (Abb. 4). Die Polysomnographie ist wesentlich umfangreicher in der Messung der physiologischen Funktionen des Schlafes und wird im Regelfall im Schlaflabor durchgeführt. Neben den schon bei der Polygraphie genannten Parametern kommen bei der Polysomnographie standardmäßig noch das Hirnstrombild (EEG), die Körpertemperatur, die Atmungsbewegungen, die Muskelspannung (EMG), die Beinbewegungen und die Augenbewegungen (EOG) hinzu. Nach durchgeführter Diagnostik überweist der Schlafmediziner den Patienten dann gegebenenfalls an den Zahnmediziner zur Herstellung einer Unterkieferprotrusionsschiene (Abb. 4). Der Erfolg der Schienentherapie muss überprüft werden, indem der Schlafmediziner innerhalb von drei Monaten nach Eingliederung der Schiene mithilfe eines ambulanten Monitorings das Behandlungsergebnis prüft.
Anforderungen an Unterkieferprotrusionsschienen
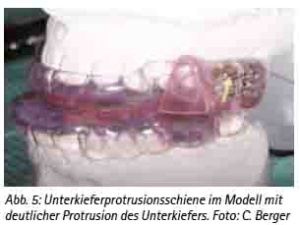
Moderne Unterkieferprotrusionsschienen sind zweiteilig und umfassen sowohl die Zähne des Ober- als auch des Unterkiefers. Bei ihrer Herstellung ist auf eine ausreichende Retention durch eine entsprechende Umfassung eines Teils der klinischen Kronen zu achten. Gleichwohl dürfen sie nicht bis zum Gingivalrand verlaufen, da es sonst zu Reizungen des marginalen Parodonts kommen würde. Mittels der Schienen muss eine definierte Protrusion des Unterkiefers eingestellt werden können. Diese Forderung kann von verschiedenen, individuell angefertigten Schienensystemen erfüllt werden. Moderne Schienensysteme ermöglichen eine Veränderung der Protrusion auch der fertigen Schiene, um eine für den Abdruck definierte Protrusion auch nach Eingliederung noch nachträglich verändern zu können. Beispielhaft sei hier auf die dargestellte Schiene (Abb. 5) verwiesen, mit der der Autor bislang sehr gute Erfahrungen gemacht hat. Bei dieser Schiene wird die Protrusion des Unterkiefers mittels beidseitigen Flossen im Unterkiefer gewährleistet. Diese Flossen stoßen an den Titrierblock im Oberkiefer und halten den Unterkiefer so vorne. Der Titrierblock ermöglicht durch ein entsprechendes Schraubensystem eine Verstärkung oder Verringerung der Protrusion. Zudem ermöglicht dieses System eine Öffnung des Unterkiefers auch bei eingesetzter Schiene, was von vielen Patienten als angenehm empfunden wird. Es sei ausdrücklich darauf hingewiesen, dass auch mittels anderer individuell gefertigter Schienensysteme vergleichbar gute Behandlungsergebnisse erzielt werden können. Je nach Art des Schienensystems kommen ein frontaler Haken oder seitliche Teleskope zum Einsatz. Aus diesen Ausführungen geht jedoch hervor, dass die genannten Forderungen von konfektionierten Schienensystemen nicht in gleichem Maße erfüllt werden können. Daher wird von verschiedenen Fachgesellschaften die Verwendung individuell gefertigter Schienen gefordert.
Die individuelle Herstellung von Unterkieferprotrusionsschienen
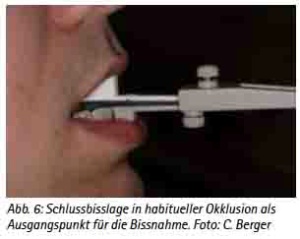
Die von nationalen und internationalen Fachgesellschaften empfohlene Herstellung von individuell gefertigten Schienen durch einen qualifizierten Zahnmediziner erfordert zunächst die klinische Untersuchung und Beurteilung der Zähne mitsamt des Parodontiums, der Kiefer und der Kiefergelenke einschließlich eines Funktionsbefundes. Hier sei auch auf Punkt 4 des Positionspapiers der Deutschen Gesellschaft Zahnärztliche Schlafmedizin verwiesen. Im Zuge dieser Diagnostik ist in vielen Fällen auch die Anfertigung einer Röntgenaufnahme sinnvoll, um beispielsweise chronisch entzündliche Prozesse oder klinisch versteckte kariöse Läsionen auszuschließen. Wichtig ist vor allem die Beurteilung des Zahnhalteapparates. Die durch die Verankerung der Schienen entstehenden Belastungsverhältnisse können bei einer unbehandelten Parodontitis eine Triggerfunktion haben und eine unbehandelte parodontale Erkrankung möglicherweise zusätzlich beschleunigen. Für die Verankerung der Schienen sind acht parodontal gesunde Zähne pro Kiefer erforderlich. Zudem sollten eine Protrusion von 5 mm oder mehr und eine Mundöffnung von 25 mm oder mehr möglich sein. Die Herstellung der Schienen erfolgt in den entsprechenden zahntechnischen Laboren. Voraussetzung dafür ist jedoch eine entsprechende Abdrucknahme zur Herstellung der Modelle und die Bissnahme. Als vorteilhaft hat sich in der Praxis die Bissnahme mit der George Bissgabel erwiesen. Diese ermöglicht eine definierte metrische Bestimmung der Vorschubbewegung. Ausgehend von der Schlussbissposition in habitueller Okklusion (Abb. 6) wird bei dem Patienten die mögliche Wegstrecke der Retrusion und Protrusion in Millimeter bestimmt und der Unterkiefer bei einem Wert fixiert, der 75 % der maximalen Protrusion entspricht (Abb. 7). In dieser Position wird dann der entsprechende Abdruck (Abb. 8) als Grundlage für die individuelle Herstellung in einem entsprechenden zahntechnischen Labor erstellt. Auf alle Einzelheiten der Herstellung einzugehen, würde den hier vorgegebenen Rahmen sprengen, daher sei dem interessierten Zahnmediziner eine entsprechende Weiterbildung und Qualifizierung empfohlen. Dieses ergibt nicht nur einen Erkenntnisgewinn, sondern entspricht auch der Forderung der Fachgesellschaften, die die Schienenherstellung durch einen schlafmedizinisch qualifizierten Zahnmediziner verlangen. Diese Qualifikation kann mitsamt einer Zertifizierung beispielsweise durch die von der Deutschen Gesellschaft Zahnärztliche Schlafmedizin gemeinsam mit der Akademie Praxis und Wissenschaft angebotene curriculare Ausbildung erworben werden. In diesem Zusammenhang sei besonders betont, dass der BUB-Kurs Schlafapnoe gemeinsam mit den ärztlichen Kollegen der anderen medizinischen Fachrichtungen absolviert werden muss, was die wichtige interdisziplinäre Sichtweise in besonderem Maße fördert.
Nebenwirkungen von Unterkieferprotrusionsschienen
Die Anwendung von Unterkieferprotrusionsschienen kann zu Nebenwirkungen führen, wobei zwischen kurzfristigen und langfristigen Nebenwirkungen unterschieden werden muss. Kurzfristige Nebenwirkungen können sein:
- störendes Fremdkörpergefühl/Würgereiz
- Mundtrockenheit
- verstärkter Speichelfluss
- gestörte Okklusion morgens nach Anwendung in der Nacht
- Spannungsgefühl und Schmerzen an Zähnen, Zahnfleisch, Zunge und Wange
- Spannungsgefühl/Schmerzen an Kau- und Kopfmuskulatur, den Kiefergelenken
- Lockerungen von Füllungen/Kronen/Brücken/Zahnersatz
- Schlechter Geschmack
Diese Nebenwirkungen treten jedoch in den allermeisten Fällen nur kurzfristig auf und bedürfen keiner weiteren Therapie. Als sinnvoll hat sich die Vereinbarung eines Kontrolltermins kurz nach Eingliederung erweisen, in dieser Sitzung können dann eventuell aufgetretene Probleme mit dem Patienten besprochen und eine Abhilfe herbeigeführt werden. Als langfristige Nebenwirkungen können meist nach 2 - 3 Jahren Veränderungen der Zahnstellungen, wie z. B. der Kontaktverlust an einzelnen Zähnen, und der Bisslage auftreten. Diese Veränderungen werden von den Patienten oft nicht bemerkt. Sinnvoll sind jedoch mindestens jährliche Kontrollen durch den Zahnmediziner, um Veränderungen in der Okklusion zu erkennen und geeignete Gegenmaßnahmen treffen zu können. In diesem Zusammenhang sei besonders darauf hingewiesen, dass negative Auswirkungen auf die Kiefergelenke nicht beobachtet werden und stattdessen die Anwendung von Unterkieferprotrusionsschienen in vielen Fällen zu einer Besserung von Kiefergelenkbeschwerden führt.
Wehrmedizinische Relevanz
Soldaten müssen in vielen Fällen in Gemeinschaftsunterkünften schlafen. Es sei beispielsweise an den Transit in Termez oder an die mit bis zu vier Personen gemeinschaftliche Stube im Camp Marmal erinnert. Hier kann das Primäre Schnarchen mit einer Lautstärke von bis zu 90 Dezibel ein sozialer Störfaktor sein und den kameradschaftlichen Frieden erheblich stören. Aus diesem Grund sollte auch beim Primärem Schnarchen die Anwendung einer Unterkieferprotrusionsschiene in Erwägung gezogen werden. Gleiches gilt auch für das Obstruktive Schlafapnoe-Syndrom. Die daraus erwachsenden Gefahren und Beeinträchtigungen hinsichtlich der Leistungs- und Konzentrationsfähigkeit wurden bereits erwähnt. Gerade im Einsatz kann aber die Verwendung des CPAP-Geräts die Mobilität erheblich einschränken, zudem wird sich außerhalb der Camps auch sicherlich nicht immer eine Steckdose zum Betrieb des Gerätes finden lassen. Hier kann die Unterkieferprotrusionsschiene eine sinnvolle Behandlungsalternative darstellen. Wie bereits mehrfach erwähnt, muss dieses jedoch immer in der interdisziplinären Zusammenarbeit mit der Schlafmedizin erfolgen.
Liste der Bild-/Tabellenbeschriftung
(Abb. 1: Im Idealfall erfolgt auch in Rückenlage ein ungestörter Luftfluss durch den Rachenraum. Quelle: R. Strauch)
(Abb. 2: Komplette Obstruktion des Oropharynx durch Velum, Uvula und Zungengrund. Quelle: R. Strauch)
(Abb. 3: Patient mit aufgesetzter nCPAP-Maske, im Vordergrund steht der Kompressor. Quelle: R. Strauch)
(Abb. 4: Polygraphiebefund mit Empfehlung der Anfertigung einer Unterkieferprotrusionsschiene)
(Abb. 5: Unterkieferprotrusionsschiene im Modell mit deutlicher Protrusion des Unterkiefers. Foto: C. Berger).
(Abb. 6: Schlussbisslage in habitueller Okklusion als Ausgangspunkt für die Bissnahme. Foto: C. Berger)
(Abb. 7: Der Abdruck erfolgt in einer Stellung, die ca. 75 % der Protrusion des Unterkiefers entspricht. Foto: C. Berger)
(Abb. 8: Abdruck mit der George-Bissgabel. Foto: C. Berger)
Datum: 10.02.2015
Quelle:
Wehrmedizin und Wehrpharmazie 2014/4
Wehrmedizin und Wehrpharmazie 2014/4