PROTHESENASSOZIIERTE INFEKTIONEN IM FOKUS DER SEPTISCHEN CHIRURGIE
Periprosthetic Infections – Key to Success in Septic Surgery
Aus der Abteilung für Orthopädie und Unfallchirurgie (Leitender Arzt: Oberstarzt Dr. F. Rauhut) des Bundeswehrkrankenhauses Berlin (Chefarzt: Flottenarzt Dr. W. Titius)
Dennis Vogt und Frank Rauhut
Knochen- und Weichteilinfektionen sind von jeher von militärchirurgischer Bedeutung. Um den heutigen Anforderungen dieser septischen Chirurgie gerecht werden zu können, ist eine Spezialisierung und Kompetenzbündelung nicht zu umgehen. Im Hinblick auf die Implementierung dieser Subspezialisierung fällt der Behandlung prothesenassoziierter Infektionen in Friedenszeiten ein besonderer Stellenwert zu.
Das Management dieser Infektionen ist die Kernkompetenz einer septischen Chirurgie, fundamental hinsichtlich der strukturellen Voraussetzungen unter Einbeziehung von vor Ort tätigen Mikrobiologen und plastischen Chirurgen, als auch unabdingbar für Ausbildung, Training, Installation und Optimierung von Behandlungsalgorithmen von Knochen- und Weichteilinfektionen. Dieses Know-how ist Rüstzeug für den Einsatzchirurgen und findet seine unmittelbare Anwendung bei der Versorgung von Soldaten im Einsatz und im Rahmen der nachrangigen definitiven Versorgung in einem Bundeswehrkrankenhaus.
Methoden:
Diagnostik und Therapie der prothesenassoziierten Infektion erfolgen am Bundeswehrkrankenhaus Berlin nach allgemein akzeptierten Standards anhand eines speziell an die lokalen Gegebenheiten angepassten Algorithmus.
Ergebnisse:
In der Zeit von 2003 bis 2011 wurden 24 prothesenassoziierte Infektionen am Bwkrhs Berlin behandelt (vorrangig chronische Spätinfektionen) die entsprechend unserer Philosophie in einem zweizeitigen Wechselverfahren überwiegend erfolgreich therapiert werden konnten.
Schlussfolgerungen:
Dem Management der prothesenassoziierten Infektion fällt innerhalb einer septischen Chirurgie eine Schlüsselrolle zu. Wir sehen hierin einen eindeutigen Vorteil zum Kompetenzerwerb und -erhalt im Umgang mit Knochen- und Weichteilinfektionen. Auf dieser Grundlage konnten die teils hochkomplexen Extremitätenverletzungen der libyschen Patienten effizient therapiert werden.
Summary
Background:
Bone and soft-tissue infections are of ongoing importance in military surgery highlighting the need for specialization and competence clustering to keep up with the today’s demands of septic surgery. A cornerstone of septic surgery is the management of periprosthetic infections requiring interdisciplinary team work and optimised treatment algorithms in place despite the lack of clear recommendations. Because the knowledge on the management of periprosthetic infections is fundamental to the care of soldiers in the acute and subsequent hospital setting, we report on our experience at the Berlin Bundeswehr hospital.
Methods:
The diagnostic procedures and treatment algorithms for the management of periprosthetic infections at the Berlin Bundeswehr hospital are described along with a patient chart review to identify the number of patients with periprosthetic infections and to report on treatment outcome.
Results: Between 2003 and 2011, a total of 24 patients with periprosthetic infections mainly caused by chronic delayed infections were treated at the Berlin Bundeswehr hospital. According to our treatment algorithms, these infections were managed with a twostaged alterative procedure resulting in a successful patient outcome for the majority of ca - ses.
Conclusions:
The management of periprosthe - tic infections has a key role in septic surgery towards uncomplicated prosthesis implantation and long-term preservation. Based on our optimised treatment algorithms, we show that periprosthetic infections can be successfully managed including complex limb injuries, for example of Libyan patients.
1. Einführung
Die Behandlung von Knochen- und Weichteilinfektionen hat ihre Wurzeln in der Militärchirurgie und wurde durch sie lange Zeit maßgeblich bestimmt. Über 80 % der verwundeten US-Soldaten weisen heute Extremitätenverletzungen auf (V. Extremity War Injury Symposium 2010). Von besonderer Bedeutung hinsichtlich einer späteren Invalidität sind offene Knochenverletzungen und die sich daraus ergebenden Komplikationen. Unzweifelhaft liegt die Behandlungskompetenz hierbei in orthopädisch-unfallchirurgischer Hand. Um den speziellen Erfordernissen einer derartigen Behandlung in heutiger Zeit gerecht werden zu können, ist eine dahingehende Spezialisierung und Kompetenzbündelung im Sinne einer Zentrumsbildung nicht zu umgehen. Eine solche septische Chirurgie wird mit einem verschiedenartigen Patientenklientel konfrontiert. Dazu zählen einerseits inländisch tätige Soldaten, Zivilpatienten und andererseits Einsatzsoldaten und Verwundete aus Krisenregionen im Rahmen der humanitären Hilfe, wie beispielsweise aktuell aus Libyen.
Die Endoprothetik ist ein Kernelementund eine tragende Säule in der Behandlung von Knochen- und Gelenkverletzungen. Einen besonderen Stellenwert nimmt dabei die Behandlung prothesenassoziierter Infektionen ein. Die infrastrukturellen Voraussetzungen, die für ein effizientes Management derartiger Infektionen erforderlich sind, bilden zugleich die Basis für eine funktionstüchtige septische Chirurgie. In diesem Rahmen gelingt es zudem, Behandlungsalgorithmen professionell zu etablieren und zu optimieren. Nicht nur Orthopäden und Unfallchirurgen sondern auch alle fachübergreifend beteiligten Ärzte wie Mikrobiologen, Nuklearmediziner, Pathologen und Plastiker werden durch den routinemäßigen Umgang mit solchen Infekten geschult und trainiert, um Soldaten im Einsatz und Patienten, denen humanitäre medizinische Hilfe seitens der Bundesregierung zuteil wird, qualifiziert zu behandeln. Im vorliegenden Beitrag soll eine Übersicht über die Behandlung prothesenassoziierter Infektionen unter besonderer Würdigung des eigenen Vorgehens in der Abteilung für Orthopädie und Unfallchirurgie im Bundeswehrkrankenhaus Berlin und dessen Bedeutung für die Behandlung von Knochen- und Weichteilinfektionen dargelegt werden.
In 2010 betrug die durchschnittliche Lebenserwartung für in Deutschland neugeborene Jungen 77,5 Jahre und Mädchen 82,6 Jahre (Statistisches Bundesamt Wiesbaden). Während man früher versucht war, die Versorgung mit einem Kunstgelenk soweit als möglich aufzuschieben, besteht heutzutage ein Trend hin zur Versorgung jüngerer Erwachsener. Die endoprothetische Versorgung ist zu einer Art Lifestyle- Operation geworden. Die Prothesen werden von der Industrie aggressiv umworben. Sie sollen eine neue Lebensqualität vermitteln und die Implantate werden immer kleiner, „moderner“ und modularer. Mitunter werden falsche Erwartungen geweckt. Nach Angaben des Deutschen Ärzteblattes werden deutschlandweit mit steigender Tendenz über 200 000 neue Hüftgelenke und 150 000 Kniegelenke im Jahr implantiert. Dem stehen 35 000 Wechseloperationen gegenüber. Die Haltbarkeit für Hüftendoprothesen wird mit zirka 15 – 20 Jahren angegeben. Die in zunehmendem Maße verwendeten Kurzschaftprothesen und Oberflächenersatzverfahren können derzeit Verläufe über 7 – 10 Jahre aufweisen. Während das primäre Infektionsrisiko mit 0,5 – 2 % angegeben wird, existieren für Wechseloperation Infektraten von bis zu 15 % [2]! Trotz moderner Operationsverfahren und perioperativer Antibiose erfolgen in Deutschland jährlich 5 000 Revisionen bei infiziertem Kunstgelenk. Einteilung prothesenassoziierter Infektionen Prothesenassoziierte Infektionen lassen sich nach Tsukayama et al. [9] unterteilen in:
- Akute postoperative Frühinfektionen Auftreten im ersten Monat nach Operation,
- chronische Spätinfektionen Auftreten nach einem Monat nach Operation,
- akute hämatogene Infektionen,
- latente Infektionen.
Von immanenter Bedeutung ist die Unterscheidung der Frühinfektionen von chronischen Spätinfektionen. Frühinfektionen umfassen klassifikationsbedingt Zeiträume von vier Wochen bis zu drei Monaten. Dabei findet in Abhängigkeit von der jeweiligen Literatur auch die Dauer der Symptome Eingang in die Klassifikation, sodass bei einem symptomatischen Befund für den Frühinfekt ein Zeitraum von 3 – 4 Wochen definiert wird. Während hochvirulente Bakterien zu einer frühen Symptomatik führen, können die Symptome bei niedrig virulenten Keimen verzögert einsetzen. Dies mag die zeitliche Diskrepanz bezüglich der Frühinfektion begründen. Bei Diagnose eines prothesenassoziierten Infektes nach diesem Intervall handelt es sich um eine chronische Spätinfektion. Sowohl bei der Früh- als auch bei der Spätinfektion wird von einer Kolonisation der Prothese beziehungsweise des Gelenkes während der Operation ausgegangen. Bei der akuten hämatogenen Infektion handelt es sich um fortgeleitete Infektionen. Die latente Infektion wird erst durch eine positive intraoperative Blutkultur im Rahmen einer Wechseloperation evident [7].
2. Methoden
2.1 Diagnostik prothesenassoziierter Infektionen
Die notwendigen diagnostischen Verfahren zum Ausschluss beziehungsweise Nachweis einer prothesenassoziierten Infektion lassen sich ohne Einschränkungen am Bundeswehrkrankenhaus (Bwkrhs) Berlin abbilden. Hierbei wird das Vorhandensein einer Mikrobiologie, Pathologie und nuklearmedizinischen Abteilung als klarer Standortvorteil empfunden. Bezüglich des Erregernachweises lassen sich so Transportzeiten minimieren und eine direkte, patientennahe Kommunikation auch im Rahmen gemeinsamer Visiten wird ermöglicht. Zu den typischen Einschlusskriterien einer prothesenassoziierten Infektion zählen:
- Klinische und paraklinische (Entzündungsparameter) Zeichen der Infektion,
- radiologische/nuklearmedizinische Zeichen einer Entzündung/Infektion,
- Bakteriologie: Kultur bis zu 14 Tagen [3],
- Zytologie: > 1 700/µl Leukozyten (für das Kniegelenk) oder > 65 % neutrophile Granulozyten in der Gelenkflüssigkeit [8],
- Histologie: > 5 - 10 neutrophile Granulozyten pro High-Power-Feld im prothesenassoziierten Gewebe [6].
Je mehr dieser Kriterien zutreffen, umso wahrscheinlicher wird die Diagnose einer Infektion. Während die Frühinfektion häufig durch eindeutige klinische Symptome auffällt, ist die Abgrenzung der chronischen Spätinfektion (Low-Grade-Infektion) gegenüber der aseptischen mechanischen Lockerung oft schwierig. Bei nicht selten unauffälligen Entzündungswerten stehen veränderte Schmerzcharakteristika im Vordergrund. Dann sind die Anamnese hinsichtlich primärer Wundheilung, verlängerter Sekretion, Gabe von Antibiotika und Revisionen hilfreich. Neben der konventionellen radiologischen Diagnostik werden als Screeningparameter CRP und IL–6 eingesetzt, wodurch nachweislich die Sensitivität gesteigert werden kann [1]. Bei weiterhin unklarem Befund führen wir eine 3-Phasenskelettszintigraphie und gegebenenfalls eine Leukozytenszintigraphie durch. Bis zum Beweis des Gegenteils wird die frühe mechanische Lockerung infektverdächtigt, sodass sich in jedem Fall wiederholte bildwandlerkontrollierte Punktionen im antibiotikafreien Intervall anschließen. Routinemäßig wird eine zytologische und mikrobiologische Untersuchung inklusive Gramfärbung veranlasst. Sollte der direkte Transport zur mikrobiologischen Untersuchung einmal nicht möglich sein, werden pädiatrische Blutkulturflaschen beimpft. Bei uneinheitlichen Ergebnissen kann eine offene versus arthroskopische Biopsie (3 und mehr Proben) für die Mikrobiologie und Histologie erwogen werden. Die intraoperative Probenentnahme bei der Revision (3 - 5 repräsentative Stellen, Interface, Infektmembran) bleibt davon unberührt. Hierbei lassen sich Bakteriologie und Histologie miteinander korrelieren, wodurch sich falsch positive Ergebnisse (Kontaminationen) reduzieren lassen. Abstriche mit sterilem Tupfer werden nicht mehr durchgeführt. PCR basierte Verfahren für den Keimnachweis, wie er beispielsweise bei Sepsispatienten Anwendung findet, und Verlaufsparameter wie Procalcitonin gehören nicht zur Routine, lassen sich aber bei Bedarf integrieren. Nicht selten finden wir bezüglich der genannten Kriterien uneinheitliche Ergebnisse, sodass sich die Diagnose des Protheseninfektes erst aus der Zusammenschau aller Befunde ergibt.
2.3 Behandlungsalgorithmus am Bwkrhs Berlin
Zu den allgemein akzeptierten Therapieoptionen gehören:
- alleinige Suppressionstherapie,
- Prothesenerhalt nach radikalem Débridement,
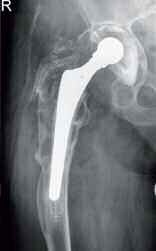
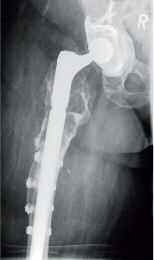
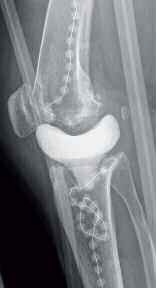
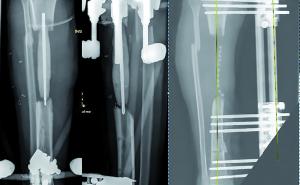
- einzeitiger und zweizeitiger Wechsel (Bwkrhs Berlin) (Abb 1a/b, 2a/b),
- Resektionsarthroplastik, Arthrodese, Amputation.
Der Prothesenerhalt wird in unserer Abteilung im Rahmen der postoperativen Frühinfektion oder akuten hämatogenen Infektion angestrebt. Es wird ein Débridement durchgeführt und bewegliche Teile werden konsequent ausgetauscht. Die Antibiotikatherapie erstreckt sich über einen Zeitraum von circa drei Monaten. Bei Nachweis einer prothesenassoziierten Spätinfektion nach Hüftendoprothesenimplantation wird, basierend auf der einschlägigen Literatur, der zweizeitige Wechsel propagiert, der einzeitige Wechsel stellt in unserer Abteilung eine Rarität dar. Das Intervall bis zur Reimplantation beträgt dabei circa zwei Monate. Die Antibiose wird bei gut behandelbaren Keimen über einen individuell adaptierten antibiotikabeladenen zementbasierten Spacer geführt und durch eine 6-wöchige systemische Antibiose unterstützt. Nach 2-wöchiger Antibiose-Pause wird nochmals eine Gelenkpunktion durchgeführt. Fällt diese negativ aus, wird reimplantiert.
Die kalkulierte Antibiose erfolgt bis zum Vorliegen der Ergebnisse der intraoperativen Gewebeproben mindestens 10 Tage intravenös und wird bei negativem Befund mit Normalisierung der Paraklinik beendet. Bei schwer behandelbaren Keimen wird auf den Platzhalter und auch andere Fremdkörper verzichtet. Zu diesen Keimen zählen Rifampicin-resistente MRSA, Ciprofloxacin- resistente E. coli, Enterokokken, SCV (small colony variants) und Pilze [4, 5]. Besonderes Augenmerk in der Behandlung der prothesenassoziierten Infektion liegt auf der plastischen Defektrekonstruktion, insbesondere nach ausgedehntem Débridement und im Rahmen des Totraummanagements. Nur stellvertretend seien an dieser Stelle der Musculus gastrocnemius-Lappen zur Defekt - deckung am Kniegelenk und der Vastus lateralis- Lappen am Hüftgelenk erwähnt.
3. Ergebnisse
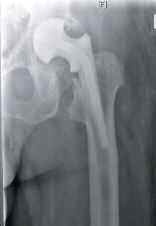
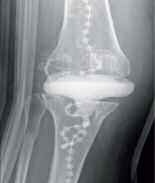
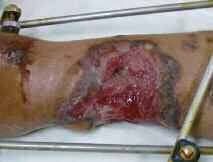
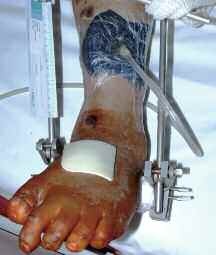
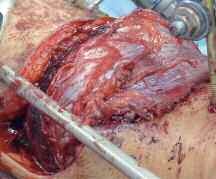
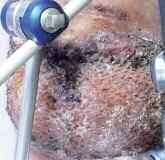
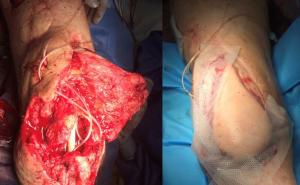
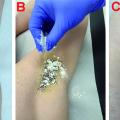
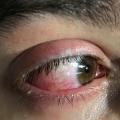
In der Zeit von 1991 bis 2011 wurden in der Abteilung für Orthopädie-Unfallchirurgie des Bwkrhs Berlin über 3 000 Endoprothesen an Hüfte und Knie primär implantiert, in circa 2 % der Fälle bei Soldaten. Zwischen 2003, nach Einführung des KIS (Krankenhausinformationssystem), und 2011 wurden 24 prothesenassoziierte Infektionen (gesamt aseptisch/septisch: 150 Wechseloperationen) behandelt, externe Patienten eingeschlossen (für Beispiele siehe auch Abb 3a/b/c/d). In 17 Fällen handelte es sich um chronische Spätinfektionen, in 6 Fällen um akute Früh- oder hämatogene Infektionen und in einem Fall um eine sogenannte latente Infektion.
Der Versorgungsmodus ließ sich aufgrund einer Verlegung oder externen Weiterbehandlung in 4 Fällen nicht nachvollziehen. Ein zweizeitiger Wechsel bei infizierter Hüftendoprothese wurde in 6 Fällen einer chronischen Spätinfektion vorgenommen. Die sehr individuelle Indikation zur Anlage einer persistierenden Fistel beziehungsweise Suppressionstherapie, verbunden mit einem minimalinvasiven Verfahren, wurde in zwei Fällen einer chronischen Spätinfektion gestellt. Bei einer chronisch infizierten Knietotalendoprothese wurde mehrzeitig nach Erhaltungsversuch eine Resektionsarthroplastik mit Fixateurarthrodese durchgeführt. In zwei Fällen führte eine Sepsis mit begleitendem Multiorganversagen zum Tod der Patienten.
4. Diskussion
Die Behandlung der implantatassoziierter Infektion ist komplex und spezifisch, angefangen bei der Diagnose, über das betont radikale chirurgische Débridement, gegebenenfalls unter Verwendung lokaler Antibiotika bis hin zur systemischen antibiotischen Therapie. Das zielgerichtete Vorgehen ist in hohem Maße abhängig von infrastrukturellen Voraussetzungen, basiert auf Erfahrung und gelingt nur in enger Abstimmung mit den beteiligten Fachdisziplinen. Besondere Erwähnung soll hier die Mikrobiologie finden. Im Vergleich zur Entwicklung in anderen Einrichtungen (externe Labor- und mikrobiologische Diagnostik) muss dieser Vorteil eindeutig unterstrichen werden. Ähnlich sehen wir die Zusammenarbeit mit unseren Nuklearmedizinern. Seit Jahren stehen die Fachabteilungen in einem engen Austausch und gewährleisten nicht zuletzt dadurch eine suffiziente und qualitativ hochwertige Diagnostik. Trotzdem ist die Therapie nicht immer erfolgreich, insbesondere nach mehrfachen Voroperationen und bei Vorliegen schwer zu therapierender multiresistenter Erreger, zum Beispiel Imipenem-resistente Stämme von Acinetobacter baumanii und Carbapenem-resistente Stämme von Klebsiella pneumoniae bei libyschen Patienten. Nicht zuletzt stellen komplexe Weichteildefekte besondere Anforderungen an die plastische Defektrekonstruktion. Ein Behandlungsalgorithmus ist obligat, auch wenn eindeutige Empfehlungen höheren Evidenzgrades in Anbetracht der multiplen Einflussfaktoren kaum erwartet werden dürfen. Die Registrierung solcher Infektionen im Rahmen eines Prothesenregisters könnte unter Umständen helfen, dieses Defizit zu überwinden. Die potenziell hohe Letalität im Rahmen der Behandlung darf nicht unterschätzt werden.
5. Schlussfolgerungen
Im militärchirurgischen Kontext und im Hinblick auf die Implementierung einer septischen Chirurgie fällt der Behandlung der prothesenassoziierten Infektion eine Schlüsselrolle zu. Aus unserer Erfahrung und auch unter Verweis auf die Bedeutung der Behandlung der prothesenassoziierten Infektion für septisch chirurgische Abteilungen, nicht nur in Deutschland, sehen wir hierin eine grundlegende Möglichkeit und einen eindeutigen Vorteil für einen geeigneten und umfassenden Kompetenzerwerb und -erhalt im Umgang mit Knochen- und Weichteilinfektionen. Die Kompetenzbündelung unter dieser Maßgabe ist eine zukunftsträchtige Investition im Rahmen der Ausbildung des Einsatzchirurgen und für eine medizinisch weiterhin qualitativ hochwertige Versorgung. „Aus diesem Grunde ist es erforderlich, die Fachkompetenz der septisch-plastischen Chirurgie in den Bundeswehrkrankenhäusern vorzuhalten. Die septisch-plastische Chirurgie als komplexes Verfahren erfordert spezifisches Wissen und Fertigkeiten. Diese umfassen – wie beispielhaft dargelegt – alle Techniken der Knochenrekonstruktion incl. Osteosyntheseverfahren, endoprothetische Verfahren, komplexes Management der Weichteilschadens mit Débridement, Vakuumversiegelung, Weichteildeckung mittels Mesh-Graft, lokalen Lappentechniken. Ganz wesentlich ist auch, dass der Anteil der Plastischen Chirurgie aus dem Blickwinkel der Chirurgie/Traumatologie/ Einsatzchirurgie betrachtet wird und nicht primär aus dem Blickwinkel der Ästhetischen Chirurgie, wenngleich im Rahmen der Wiederherstellung auch ästhetische Rekonstruktionen eine Rolle spielen können. „Die Bildung einer Sektion Septisch-Plastische Chirurgie unter dem Dach der Unfallchirurgie ist hierfür eine Gewähr“ (zitiert nach Friemert: „Septische/Plastische Chirurgie in den Bwkrhs“).
javascript:zeigeBild(9)
Auf der Grundlage unserer bisherigen Erfahrungen konnten einsatzbedingte, hochkomplexe Extremitätenverletzungen effizient therapiert werden (Beispiel: temporäre medizinische Versorgung libyscher Kriegsverletzter). Der Behandlungsverlauf und -erfolg sind exemplarisch in den Abbildungen 3a bis 3d dargestellt.
Fotos: Bundeswehrkrankenhaus Berlin
Literatur
- Bottner F, Wegner A, Winkelmann W et al.: Interleukin-6, procalcitonin and TNF-Markers of peri-prosthetic infection following total joint replacment. JBJS (Br) 2007; 89-B: 94-99.
- Buechel FF: The infected total knee arthroplasty: just when you thought it was over. J Arthroplasty 2004; 19 (4 Suppl 1): 51-5. Review.
- Frommelt L: Gelenkpunktat und Erregernachweis bei periprothetischer Infektion. Orthopäde 2 008; 37: 1027-1036.
- Maurer TB, Ochsner PE: Das radikale Debridement bei infizierten Hüft-Totalendoprothesen – Ein Element unseres Behandlungsalgorithmus für Hüft-Totalprotheseninfekte. Z Orthop Ihre Grenzgeb 2006; 144(6): 548-551.
- Maurer TB, Ochsner PE: Infekt nach Knietotalprothesenimplantation. Orthopädie 2006; 35: 917-928.
- Morawietz L, Gehrke T, Schröder JH et al.: Histopathologische Diagnostik der Endoprothesenlockerung. Pathologe 2006; 27: 439-446.
- Perka C, Haas N: Periprothetische Infektionen. Chirurg 2011; 82: 218-226.
- Trampuz A, Hansen AD, Osmon DR et al.: Synovial fluid leukocyte count and differential for the diagnosis of prosthetic knee infection. The American Journal of Medicine 2004; 117: 556-562.
- Tsukayama DT, Estrada R, Gustilo RB: Infection after toral hip arthroplasty. A study of the treatment of one hundred and six infections. JBJS (Am) 1996; 78 (4): 512- 523.
Datum: 20.08.2012
Quelle: Wehrmedizinische Monatsschrift 2012/2-3